Как устроены роддома в России и почему врачи относятся к родам как к болезни. Рассказывает социолог
Не секрет, что успех родов во многом зависит от того, насколько уверенно и комфортно чувствует себя будущая мама. Но большинство женщин волнуется перед родами, причем для некоторых стрессом становится приезд в родильный дом ведь это совершенно незнакомое медицинское учреждение. Как же устроен роддом? Давайте подробнее изучим место, где появится наш долгожданный малыш.
Любой роддом начинается с приемного отделения. Именно сюда приходит женщина со схватками или с каким-либо осложнением беременности. Будущую маму, поступающую в роддом, первой встречает дежурная акушерка: она возьмет обменную карту, предложит переобуться, а затем проводит непосредственно в приемное отделение. Приемное отделение обычно состоит из двух изолированных друг от друга приемно-смотровых палат: в одной принимают пациенток, поступающих в родблок или отделение патологии, в другой тех, кому необходимо лечь в обсервационное отделение (необследованных женщин без обменной карты или тех пациенток у которых есть какое-либо инфекционное заболевание). В каждой из приемно-смотровых палат находится смотровая комната с кушеткой для осмотра и помещение для гигиенических процедур с душем и туалетом. Здесь врач акушер-гинеколог осмотрит будущую маму, оформит ее документы, затем акушерка поможет ей сделать необходимые гигиенические процедуры (побреет промежность, поставит клизму), выдаст индивидуальный комплект белья халат, сорочку, пеленку. Затем, в зависимости от результата осмотра, пациентка отправляется в одно из отделений роддома: родблок, операционный блок, отделение патологии беременных или обсервационное отделение.
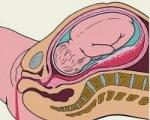
Родильный блок отделение, где происходят роды, в него поступают женщины со схватками. В современных роддомах родблок состоит из индивидуальных боксов, в каждом из которых рожает только одна женщина. В боксе есть кровать, на которой роженица может отдыхать во время I периода родов (когда идут схватки); специальное кресло (рахмановская кровать) на нем и происходит непосредственно рождение малыша; аппарат КТГ и пеленальный стол с обогревающей лампой здесь родившегося малыша взвесят, измерят, здесь он совершит свой первый туалет. Кроме того, в каждом боксе есть отдельный санузел и душевая. Благодаря такой системе боксов роды становятся индивидуальным событием: даже если сразу рожает несколько женщин, они не мешают друг другу, да и будущие папы смогут присутствовать при рождении малыша. В родильных домах старой проектировки родблок состоит из предродовых палат, в которых могут находиться несколько женщин, и общего родильного зала. В предродовой палате будущие мамы пережидают I период родов (схватки), а перед началом потуг женщину переводят в родильный зал, где она и рожает ребенка и послед. И предродовая палата, и родильный зал полностью оборудованы всем необходимым для роженицы и малыша. В родблоках с подобной проектировкой общий душ и туалет находятся в коридоре.
Первые два часа после родов мама проводит в родильном отделении: врачи в течение этого времени постоянно наблюдают за женщиной. Затем, убедившись в отсутствии осложнений, доктор дает добро на перемещение мамы в послеродовое отделение.
Операционный блок в нем происходят роды при помощи кесарева сечения. В оперблок женщина может быть направлена из приемного отделения, если ей требуется срочное кесарево сечение, или из отделения патологии, когда предстоит плановая операция. Состоит оперблок из нескольких операционных палат и предоперационной, где врачи и акушерки готовятся к операции. Сразу после кесарева сечения женщину переводят в отделение или палату интенсивной терапии, которые оборудованы аппаратурой для постоянного наблюдения за состоянием пациентки. В палате интенсивной терапии постоянно находится врач или акушерка.
Послеродовое отделение сюда поступают уже состоявшиеся мамочки сразу из родблока или из палаты интенсивной терапии после операции кесарева сечения. В зависимости от роддома палаты, в которых находятся женщины после родов, могут быть одноместными, двуместными или многоместными. Если в роддоме не предусмотрено совместного пребывания мамы и малыша, то в послеродовом отделении имеется еще и «детская» палата, где под круглосуточным наблюдением детских медицинских сестер и врача-педиатра находятся новорожденные детки. Однако сегодня во многих родильных домах существуют палаты «мать и дитя», где мама постоянно лежит вместе с малышом. Кроме того, женщины заключившие контракт на роды, могут жить в комфортабельных «семейных» палатах вместе с папой или кем-нибудь из близких.
Также в послеродовом отделении обязательно есть смотровой и процедурный кабинеты, кабинет УЗИ и столовая.
Известно, что будущие мамы очень боятся слов «обсервационное отделение» так называют отделение, где находятся необследованные пациентки или женщины с каким-либо инфекционным заболеванием (ОРВИ, грипп и др.). На самом деле ничего страшного в этом отделении нет. Обсервационное отделение это мини-роддом в роддоме: со своим родильным блоком, операционной, послеродовым отделением. Единственное отличие от обычных палат в обсервационном отделении все палаты всегда индивидуальные, а санитарная обработка всех помещений проводится чаще, чем в других отделениях (что только может порадовать родителей). В некоторых роддомах сюда даже пускают с визитами родственников; кроме того, нередко в обсервационном отделении есть и «семейные» палаты!
Отделение патологии беременности в нем лежат женщины с каким-либо осложнением беременности (угроза прерывания, гестоз и др.). Оно обычно включает палаты, процедурные кабинеты, смотровую, столовую. Душ и туалет может быть как в каждой палате, так и один на всех.
Если до недавнего времени роддом был совершенно закрытым учреждением, в которое не пускали посторонних, то сегодня ситуация изменилась. Будущая мама может выбрать место, где родится ее ребенок, и условия, в которых это произойдет; познакомиться с врачом, принимающим роды, и обговорить с ним свои пожелания. У женщины есть возможность пригласить на роды близких (мужа, маму, подругу) или психолога, а также совершить предварительную экскурсию по роддому, для того чтобы побольше узнать о том месте, где пройдет одни из самых радостных дней в ее жизни.
Родильный дом - это лечебно-профилактическое учреждение, предназначенное для оказания поликлинической и стационарной помощи женщине во время беременности, родов и при гинекологических заболеваниях, а также медпомощи новорожденным с момента рождения и до выписки из родильного дома. В состав родильного дома входят женская консультация (см. Консультация) и стационарные отделения, лаборатории, лечебно-диагностические кабинеты и административно-хозяйственные помещения.
Стационарная часть родильного дома
состоит из следующих обязательных отделений и помещений.
1. Приемно-смотровое отделение, в которое поступают беременные и роженицы, состоит из приемной, фильтра, смотровой и душевой. В приемно-смотровом отделении акушерка проводит опрос и обследование беременных и рожениц (измерение таза, взвешивание, измерение роста, определение положения плода, выслушивание его и др.), а также их . Из этого отделения здоровых рожениц направляют в физиологическое родовое отделение, а беременных и рожениц с инфекционным заболеванием и подозрительных на инфекционное заболевание - в обсервационное акушерское отделение. Из приемно-смотрового отделения в отделение патологии беременности направляют беременных, нуждающихся в стационарном лечении или в пребывании в стационаре с профилактической целью, либо для уточнения диагноза.
2. Отделение патологии беременности предназначено для госпитализации беременных с отягощенным акушерским анамнезом, неправильным положением плода, многоводием, многоплодием, больных , сердечно-сосудистыми и другими неинфекционными заболеваниями. В крупных городах некоторые родильные дома специализируются в оказании медпомощи по какому-либо определенному виду акушерской и экстрагенитальной патологии (например, при невынашивании, сердечно-сосудистых заболеваниях и др.). В научно-исследовательских институтах акушерства и оказывается специализированная помощь беременным и роженицам по многим видам патологии.
В отделении, кроме палат, имеются манипуляционные, процедурные комнаты, санузлы, комнаты для персонала и др.
3. Физиологическое родовое отделение состоит из предродовых палат, родовых палат (на 1-2 койки), комнаты для первого туалета , малой и большой операционной с предоперационной и стерилизационной; комнаты со свето- и звукоизоляцией для больных или преэклампсией; санузлов и других помещений. Наличие двух родовых палат позволяет осуществлять их цикличное функционирование: в то время как одна родовая заполнена, во второй проводится уборка и дезинфекция. Количество коек в предродовых палатах составляет примерно 12% от общего числа коек физиологического послеродового отделения, а в родовых - 8%.
4. Физиологическое послеродовое отделение состоит из палат на 1-4 койки, манипуляционной; комнаты для сцеживания, и хранения грудного молока; санузлов, комнаты персонала и др. Общее число коек в палатах этого отделения составляет 50-55% всех коек акушерских отделений родильного дома. Кроме того, 10% коек (сверх штатных) предусматривается для соблюдения цикличности заполнения и освобождения палат и выполнения санитарно-гигиенического режима. Это требование относится также к обсервационному отделению и отделению новорожденных. Такая система позволяет при выписке родильниц полностью освобождать определенные палаты и производить тщательную уборку (мытье, облучение , проветривание и др.) как материнских, так и детских палат. Родильница находится в родильном доме при нормальном течении родов и послеродового периода 7-8 суток; выписку ее из родильного дома с ребенком производят через выписную комнату. При выписке родильнице выдают справку о рождении ребенка, на основании которой в женской консультации выдают женщине листок временной нетрудоспособности на весь . Родильный дом о каждом выписанном ребенке сообщает в детскую по месту жительства матери.
5. Обсервационное акушерское отделение предназначено для приема беременных, рожениц, проведения родов и лечения родильниц и новорожденных, которые являются или могут явиться источником инфекции (роженицы с повышенной температурой, мертвым плодом, родильницы с , мертвым плодом, с кожными гнойничковыми заболеваниями и т. д.); сюда же переводят родильниц из физиологического послеродового отделения в случае их заболевания или заболевания ребенка. В отделение поступают также женщины после родов в домашних условиях или в дороге. Отделение строго изолировано от других отделений и помещений родильного дома. В состав его входят: родовое отделение, послеродовые палаты на 1-2 койки, родильный бокс с отдельным наружным входом для особо строгой изоляции беременной, роженицы или родильницы с новорожденным. Общее число коек в отделении составляет примерно 20-25% числа всех акушерских коек родильного дома.
6. Отделение для новорожденных детей состоит из двух частей. Одна предназначена для детей, матери которых находятся в физиологическом послеродовом отделении, и вторая - для детей, матери которых находятся в обсервационном отделении. Каждая часть строго изолирована друг от друга и от материнских палат и других помещений. Для и детей с предусматриваются отдельные палаты. Перед палатами рекомендуется иметь шлюзы (как правило, на группу палат).
7. Гинекологическое отделение состоит из хирургического отделения и отделения, в котором применяются консервативные методы лечения. Гинекологическое отделение полностью изолируется от акушерских, имеет свою приемно-смотровую часть, выписную комнату и другие помещения.
Медперсонал физиологического отделения, отделения патологии беременности, отделения новорожденных детей не соприкасается с персоналом обсервационного отделения. Все сотрудники родильного дома при вступлении на дежурство принимают душ, надевают легкое (не шерстяное) платье, чистый халат, шапочку, тапочки. Помимо лечебной работы, персонал родильного дома ведет большую санитарно-просветительную работу среди женщин - проводит лекции и беседы по вопросам , питания кормящей матери, ухода за молочными железами, гигиены половой жизни и др.
Подробная информация о внутреннем устройстве роддома, которая поможет будущим мамам чувствовать себя спокойнее и увереннее при передвижении из отделения в отделение.
Как известно: «Кто информирован, тот вооружен!» Чем больше будущая мама будет знать о том месте, где ей предстоит рожать, тем лучше она будет подготовлена к предстоящим родам и тем спокойнее и увереннее она сможет себя чувствовать.
Все родильные дома в нашей стране устроены по-разному в зависимости от того времени, когда они были построены, и их профиля работы, но, тем не менее, существует некое общее устройство для всех подобных медицинских учреждений. В родильном доме обычно имеются:
- приемное отделение,
- родильное отделение физиологическое,
- обсервационное родильное отделение,
- послеродовое отделение,
- отделение патологии беременности,
- отделение анестезиологии и реанимации,
- детское отделение,
- детская реанимация.
Приемное отделение
Сюда попадает любая пациентка, переступившая порог а. Здесь женщину в любое время дня и ночи встречает акушерка, которая выслушивает жалобы и вызывает врача. Доктор осматривает беременную, выслушивает сердцебиение ребенка и решает, в какое отделение она поступит.
Если начались или отошли , то пациентка поступит сразу в родильное отделение.
Если еще не настоящие (пока это только предвестники родов), женщину госпитализируют в отделение патологии беременности, а если она хочет ждать начала родов дома, ее могут отпустить после письменного отказа от госпитализации. Но при каких-либо проблемах - тенденции к перенашиванию беременности, слишком крупных или наоборот маленьких размерах плода, много- или маловодии, тазовом или косом , е, врач будет настаивать на том, чтобы пациентка осталась в е, где будет назначено лечение и за состоянием мамы и ребенка будет вестись наблюдение.
Акушерка приемного отделения возьмет документы поступающей пациентки. На при себе надо иметь обменную карту, страховой полис ОМС и паспорт. Акушерка осматривает кожные покровы пациентки (не должно быть гнойничков, расчесов), ногти, измеряет температуру тела, рост и вес беременной, также окружность а и высоту стояния дна матки. В приемном отделении обращают внимание на наличие кашля, а и других признаков инфекции, и в зависимости от этого решают, в каком отделении будет рожать женщина: физиологическом или обсервационном. Для решения этого же вопроса акушерка внимательно изучает обменную карту, проверяя наличие всех анализов и их результаты. Дальше проводится санитарная обработка: если беременная поступает на , ей делают клизму и бреют надлобковую область (по понятным причинам, лучше сделать это дома).
Родильное отделение
Это, наверное, главное место в е, ведь здесь появляются на свет малыши. Оно состоит из предродовых и родильного зала. Предродовая может быть рассчитана на 2-6 рожениц. В родильном зале, как правило, 2-3 родильных кресла. (В ах с боксированной системой нет такого разделения: беременная находится в отдельном боксе во время схваток и там же рожает ребенка.)
В родильном отделении врач беседует с пациенткой и осматривает ее. Акушерка постоянно находится с роженицами, а врач, если все идет хорошо, заходит периодически, так как в это же время поступают пациентки в другие отделения а, идут экстренные операции и т. п. Во время сваток роженица может ходить, ей объясняют, как нужно правильно дышать, если очень болезненны, проводят анестезию. Во время родов проводится кардиотокография - наблюдение за сердцебиением ребенка, силой и частотой схваток, в этот момент роженица должна лежать.
В конце первого периода родов пациентке помогут перейти в родильный зал. В это время с ней находится врач, акушерка и неонатолог. После рождения ребенка его показывают маме, выкладывают на , где он лежит, пока пульсирует пуповина. После этого ее пересекают, и ребенка осматривает неонатолог, ставит оценку по шкале Апгар. Пока ребенка обрабатывают, происходит рождение последа и осмотр родовых путей, зашивание разрывов.
Маме на кладут грелку со льдом, укрывают ее одеялом, учат прикладывать ребенка к груди. Здесь она вместе с ребенком проводит 2 часа после родов под наблюдением медицинского персонала. Через 2 часа вместе с малышом маму перевозят на каталке в послеродовую палату.
Если вы рожаете по контракту, то вам предоставят отдельную предродовую, в которой вы с мужем (по желанию) проведете все и два часа после них. Обычно здесь есть все необходимое для семейной пары: кровать, которая потом трансформируется в родильное кресло, кресло для мужа, большая ванная, фитбол, столик, чашки, чайник, магнитофон и т. п. На контрактные приедет акушер-гинеколог, с которым вы заключили договор.
Обсервационное отделение
Сюда поступают на пациентки с ОРЗ, различными воспалительными заболеваниями (например, почек), кольпитами (например, молочница), грибковыми поражениями ногтей, а также носители вируса гепатита В и С, пациентки с «положительным» RW, необследованные и недообследованные (если не хватает результатов анализов в обменной карте).
Женщина может попасть сюда и из физиологического послеродового отделения, если возникнут инфекционные осложнения после родов, такие как эндометрит, мастит, расхождение швов, ОРЗ и др.
Структура этого отделения такая же, как и обычного родильного. Здесь есть предродовые, родильные залы и послеродовые палаты.
Послеродовое отделение
В зависимости от выбранного а возможно совместное или раздельное пребывание с ребенком (когда его приносят по расписанию только на кормления). При совместном пребывании в палате «мать и дитя» новорожденный постоянно находится вместе с мамой, что безусловно помогает наладить грудное вскармливание, мама учится ухаживать за малышом (купать, одевать, обрабатывать пупочную ранку).
Такие палаты обычно рассчитаны на 3-4-х мам с детьми, в них стоят взрослые и детские кровати, тумбочки и пеленальный стол, есть раковина и все необходимое для обработки кожи малыша.
Если вы рожали по контракту, то послеродовая палата рассчитана на 1-2-х человек, возможно постоянное пребывание папы в семейной палате. В платных палатах дополнительно есть стол, посуда, микроволновая печь, а также душ и туалет. Еду вам будут привозить в палату, остальные родильницы кушают в специальном буфете. В послеродовом отделении врачи проводят наблюдение за состоянием мамы и малыша, акушер-гинеколог и неонатолог ежедневно совершают обходы и осмотры, берут анализы. Акушерка выполняет назначения врача, помогает наладить грудное вскармливание, расцедить грудь. Перед выпиской, как правило, женщине делают . После естественных родов выписывают на 4-5 сутки, если нет никаких проблем.
Отделение патологии
В отделении патологии беременности, как следует из названия, находятся пациентки с разными сроками беременности, у которых возникли проблемы, требующие стационарного лечения: угроза преждевременных родов, фетоплацентарная недостаточность, обострение а (воспалительное заболевание почек) и многие другие. Также здесь находятся пациентки, которые готовятся к родам и плановому кесареву сечению.
Отделение анестезиологии и реанимации
В любом е есть несколько операционных и палата интенсивной терапии (ПИТ), куда переводят пациенток после операции кесарева сечения. Также в ПИТе наблюдаются и готовятся к родоразрешению пациентки, поступившие в в тяжелом состоянии, например с тяжелым ом (высокие цифры АД, белок в моче). К ведению таких больных присоединяется анестезиолог. Он также проводит обезболивание во время родов и операций, наблюдает пациенток первые сутки после операции и, если все идет хорошо, переводит их в послеродовое отделение.
Детское отделение
Представлено детскими палатами. Сейчас, когда многие родильные дома переходят к системе совместного пребывания с ребенком,  в детских палатах находятся дети только в первую ночь после родов, если мама устала и не может самостоятельно ухаживать за малышом. Дети, рожденные путем кесарева сечения также в первые сутки находятся под наблюдением, пока мама лежит в ПИТе.
в детских палатах находятся дети только в первую ночь после родов, если мама устала и не может самостоятельно ухаживать за малышом. Дети, рожденные путем кесарева сечения также в первые сутки находятся под наблюдением, пока мама лежит в ПИТе.
Детская реанимация
Есть во многих, но не во всех ах. Это отделение специально оборудовано для выхаживания недоношенных, детей после сложных родов или с различными патологиями. Новорожденные из реанимации могут через несколько дней быть переведены в обычное детское отделение, если все хорошо; если проблемы остаются или малыш глубоко недоношенный, то после стабилизации состояния его переводят в детскую больницу.
Справочная
Здесь можно получить информацию о состоянии родильницы, узнать, кто родился, и передать необходимые вещи и продукты для мамы и малыша.
Выписная комната
Это последнее место, которое вы посетите в е. Здесь помогут переодеть малыша, завернуть в красивый «конверт», у мамы будет возможность переодеться и сделать макияж. Часто в выписной предлагает свои услуги профессиональный фотограф.
Статья из журнала "Кроха и я"
Родильный дом – это лечебное учреждение, где беременная женщина может получить квалифицированную медицинскую помощь от момента зачатия до родов, включая процесс самих родов и ранний послеродовый период. Для новорожденного малыша родильный дом является первым медицинским заведением, где ему помогут не только появиться на свет, но и адаптироваться к жизни в окружающей среде.
Правила в роддоме очень отличаются от правил других лечебных учреждений, ведь для стерильного организма малыша особенно страшна инфекция. Поэтому в каждом родильном доме установлен строгий режим, который нельзя нарушать.
Родильный зал
Родзал – главное место в родильном доме, где происходит появление на свет малыша. С момента установления регулярной родовой деятельности роженица переводится в родильный зал, где пребывает с медицинским персоналом, а при желании с партнером (мужем, мамой, сестрой).
Современные родзалы выполнены в теплых тонах и оборудованы всем необходимым инвентарем. Самым главным атрибутом каждого родильного зала является кресло-кровать Рахманинова, на которой зачастую происходит рождение ребенка. В хорошо оборудованном родзале также есть кровать, гимнастическая стенка, фитбол, специальный стул для сторонников вертикальных родов, пеленальный столик с подогревом и набор для проведения реанимации новорожденных в родильном зале.
Как рожают женщины в роддоме?
В настоящее время практикуется активное поведение женщины в первом периоде родов. Роженица может свободно перемещаться по родзалу, выполнять упражнения на гимнастической стенке и надувном мяче, что способствует уменьшению болевых ощущений, быстрому открытию шейки матки и опусканию головки плода. Женщина сама может выбирать где и как она хочет рожать. В настоящее время практикуются роды стоя, сидя на специальном стуле, роды в коленно-локтевой позе.
Уход за ребенком в родильном доме начинается с момента его появления на свет. Состояние новорожденного оценивают по шкале Апгар на 1 и 5 минуте после рождения, максимальная оценка составляет 10 балов. Состоит она из 5 критериев, каждый из которых оценивается от 0 до 2 балов: частота сердечных сокращений, цвет кожи, дыхание, мышечный тонус и рефлекторная возбудимость.
Первичный туалет новорожденного в родзале начинают проводить как только прорезалась головка. Врач-неонатолог удаляет слизь из ротовой полости малыша при помощи отсоса, потом ребенка кладут на живот матери и прикладывают к груди, если ребенок не нуждается в дополнительной медицинской помощи. Раннее прикладывание новорожденного ребенка к груди очень важно, так как оно способствует установлению тесного контакта между мамой и малышом, происходит заселение кожи и кишечника защитной микрофлорой, а также стимулирует выработку окситоцина у роженицы, который помогает матке сокращаться.
Затем ребенка забирают на пеленальный столик, где вытирают с его кожи родовую смазку, проводят профилактику конъюнктивита, взвешивают, измеряют, одевают и завязывают на ручке браслетик, где указывают номер истории родов, фамилию имя отчество матери, день и время рождения.
Многих беременных женщин интересует – как одевать ребенка в роддоме? Есть одна особенность: у новорожденного центр терморегуляции еще не зрелый и под воздействием температуры комнаты ребенок может переохладиться, поэтому малыша нужно одевать немного теплее, чем одевается мама, особенно в первые дни.
Прививки детям в роддоме делает детская медицинская сестра после осмотра врача-неонатолога, отсутствия противопоказаний и подписания мамой специальных документов.
Уход в роддоме
После родов дежурный врач в родильном доме проводит осмотр роженицы, проверяет состояние швов, размеры матки, а также состояние молочных желез. Осмотр в роддоме проводится в специальных смотровых комнатах в стерильных условиях  после проведения женщиной гигиенических процедур.
после проведения женщиной гигиенических процедур.
В последнее время появляется много информации о родах вне лечебного учреждения (на дому, в бассейне), и есть пары, которые решаются на такие рискованные поступки. Необходимо помнить, что процесс родов нельзя предугадать, и всегда есть риск возникновения ситуации, когда жизнь женщины и ребенка зависят от вовремя оказанной квалифицированной медицинской помощи, поэтому не стоит подвергать опасности себя и своего ребенка.
Стационарная акушерская помощь популяции оказывается в родильных домах (самостоятельных) либо родильных отделениях, входящих в состав больниц либо медико-санитарных частей. Организация их работы строится по одному принципу в согласовании с работающим законодательством о положении родильного дома (отделения), приказами, распоряжениями, инструкциями, указаниями вышестоящих органов здравоохранения и реальными методическими указаниями.
В родильном доме имеются последующие структурные подразделения: стационар, женская консультация, лечебно-диагностические подразделения и административно-хозяйственная часть.
Структура родильного дома (отделения) обязана соответствовать требованиям строй норм и правилам лечебно-профилактических учреждений: оснащение - табелю оборудования родильного дома (отделения); санитарно-противоэпидемиологический режим - работающим нормативным документам.
В родильном доме (отделении) нужно иметь: подводку горячей и прохладной воды, кислорода, канализацию, стационарные (переносные) бактерицидные облучатели. Все отделения обязаны быть обустроены соответственной аппаратурой и устройствами, медицинским инструментарием, предметами ухода, медицинской мебелью и оборудованием, а также посудой. Хранение лишней мебели и неиспользуемой аппаратуры в родильном доме (отделении) строго запрещено.
Персонал родильного дома состоит из врачей (акушеров-гинекологов, анестезиологов, педиатров), среднего медицинского персонала (медицинские сестры, акушеркт) и младшего медицинского персонала (санитарки). Естественно, медицинскими сотрудниками персонал роддома не ограничивается. В работе роддома участвует огромное количество вспомогательных служб - аптека, лаборатория, пищеблок, прачечная, автопарк и т.д.
Акушера-гинеколога можно сопоставить с главнокомандующим. Конкретно врач воспринимает все решения по ведению родов, выписывает назначения, реагирует на конфигурации состояния пациентки и берет на себя всю ответственность за течение её родов. Под наблюдением врача дама находится с момента развития постоянной родовой деятельности. При этом врач не должен находиться с будущей матерью постоянно, в первом периоде родов он заглядывает к роженице приблизительно раз в час. Но это не означает, что врач «запамятовал» о пациентке: дама находится под неизменным наблюдением акушерок, и о мельчайшем изменении её состояния они тут же докладывают врачу. Он оценивает результаты анализов, смотрит за состоянием матки и динамикой её раскрытия, за продвижением головки и характером родовой деятельности. Приблизительно раз в 4 часа проводится влагалищное исследование для того, чтоб понять, как идут роды, где находится предлежащая часть, как она движется по родовым путям. Словом, врач вполне контролирует процесс и выбирает лучшую стратегию ведения родов.
Во время фактически рождения малыша врач находится рядом с акушеркой и координирует работу другого медперсонала. Опосля появления малыша на свет конкретно врач фиксирует время рождения, оценивает общее состояние родильницы, осуществляет неизменное наблюдение за появлением признаков, свидетельствующих об отделении плаценты от стены матки. Во время последового периода выбирается традиционно активно-выжидательная стратегия.
Опосля рождения плаценты конкретно врач разглядывает её, оценивая состояние и целостность. В случае, если целостность плаценты либо оболочек вызывает колебание, врач перемещает родильницу в операционную, проводит ручное обследование матки и, при необходимости, ручное отделение плаценты и оболочек.
Врач также заполняет историю родов, фиксирует в ней все аспекты процесса и отдаёт нужные рекомендации.
Акушерками именуются все медицинские сестры родильного отделения. Они выполняют все назначения врача: измеряют артериальное давление и пульс, устанавливают КТГ-аппарат для контроля за схватками и сердцебиением плода, устанавливают катетер для внутривенного введения фармацевтических средств (не анестезии!).
Они также часто определяют, где находится головка малыша, на сколько раскрылась ли шея матки, можно ли переходить ко второму периоду родов. Конкретно акушерку (либо врача) необходимо звать, если роженицу начинает «подтуживать». Если шея матки еще не раскрылась на 10 см, акушерка попросит даму не тужиться и научит специальному дыханию, которое поможет потуги сдержать: торопливость в данном вопросе чревата травмами и матери, и малыша.
Наконец, дама оказывается на Рахмановской кровати, и наступает второй период родов. Опосля того, как головка малыша прорезалась - то есть меж потугами не уходит обратно - наступает самый напряженный момент для акушерки. Чтоб головка не продвигалась вперед очень скоро и сильно, она сдерживает её пальцами правой руки. Тем самым защищается промежность дамы, так как кожа растягивается равномерно. Акушерка осторожно направляет головку малыша, а потом, опосля её рождения, помогает малышу развернуться и высвободить плечики. Конкретно в эти минуты от акушерки роженице непременно поступит команда «Не тужиться»: это означает, что головка разгибается, рождается и переворачивается, и давление сейчас недопустимо.
Сразу же опосля рождения малышу отсасывают особым аспиратором слизь и околоплодные воды из ротика и носика, и помогают сделать первый вдох. Потом обрабатывают глазки и ушки (у девченок и вульву) особым веществом для профилактики офтальмобленнореи. В течение 2-3 минут, пока проводится профилактика, пульсация в пуповине прекращается. Как только это происходит, на нее на расстоянии 10-15 см от пупочного кольца накладывают зажимы, протирают спиртом и пересекают. В тех вариантах, когда на родах находится супруг, время от времени доверяют перерезать пуповину ему. Одна из замечательных обязанностей акушерки - непременно показать маме ребеночка, обратив особенное внимание на половые признаки. Мать обязана сама назвать пол малыша: «Кто родился, мамочка?» - «Девченка/Мальчик». После чего малыша кладут на несколько минут на грудь маме, а потом забирают на обработку на стол с лучистым теплом.
Акушерки в родзале делают множество дел, успевая сразу ухаживать и за роженицей, и за новорожденным. Пока врач-неонатолог выставляет малышу первые оценки, акушерка меряет маме давление, опорожняет мочевой пузырь с помощью катетера (это помогает матке сокращаться), подставляет специальную емкость для учета кровопотери, а потом помогает родиться плаценте. Взвесить и измерить «детское место» - также задачка акушерки.Даже если дама рождает без обезболивания, в ходе родов - к примеру, при неких осложнениях - оно может пригодиться. Потому анестезиолог и медсестра отделения анестезиологии-реаниматологии - анестезистка - постоянно находятся в составе дежурной бригады, принимающей роды.
Если дама рождает кесаревым сечением, анестезиолог разрабатывает стратегию введения наркоза, смотрит за его введением, за реакциями роженицы на анестезию в ходе операции. Если дама рождает с применением эпидуральной анестезии, ей придется познакомиться с анестезиологом за несколько дней до родов. Врач непременно изучит анамнезом, поглядит результаты обследований, узнает аллергию на лекарства, подробности о хронических заболеваниях, о прошлых реакциях на наркоз. Все это необходимо, чтоб нормально подобрать вид анестезии и дозу анестетика.
Во время введения анестезии конкретно врач (не медсестра) устанавливает спинальный катетер, по которому к нервным окончаниям будет поступать лекарство. Во время установки катетера необходимо непременно слушать команды врача: не шевелиться, находиться в определенной позе, время от времени даже определенным образом дышать.
Потом врач при необходимости будет добавлять лекарство.
Медсестра-анестезисткаассистирует врачу: набирает анестезию в шприц, вводит её в вену, меряет давление и т.п.Педиатр-неонатолог непременно находится на родах и оценивает состояние новорожденного по шкале АПГАР в первую минуту опосля рождения и спустя 5 минут. За каждый из характеристик - частота сердцебиения, дыхание, окраска кожи, мышечный тонус, рефлексы - выставляется от 0 до 2 баллов. Традиционно новорожденные получают первую «оценку» в 7-8 баллов, спустя 5 минут она увеличивается до 8-10 баллов.
После чего ребенком занимается акушерка. Она обмывает его теплой водой с детским мылом, удаляя кровь, слизь, меконий, вытирает теплой стерильной пеленкой, кладет на подогреваемый пеленальный столик и приступает к обработке пуповины. К данной процедуре готовятся как к хирургической операции: руки моются, обрабатываются антисептиком, надеваются стерильные перчатки. На пуповину на расстоянии приблизительно 0,5 см накладывается зажим, а потом железная скоба Роговцева. Остаток пуповины отсекают, обрабатывают марганцовкой, накладывают стерильную марлевую повязку. С кожи малыша ватным тампоном, смоченным в вазелиновом масле, убирают остатки смазки, взвешивают новорожденного, измеряют его длину, размер головки и окружность плечевого пояса. На ручки новорожденного надевают браслеты с фамилией, именованием и отчеством мамы, датой рождения, номером истории родов и номером новорожденного. Малыша заворачивают в стерильные нагретые пеленки, одеяло и отдают маме либо отцу.
По материалам сайта: http://maminportal.ru/2008/11/09/chto-takoe-roddom.html