Когда может быть внематочная беременность. Симптомы и первые признаки внематочной беременности на ранних сроках
Симптомы внематочной беременности на раннем сроке и лечение
На пути к материнству встречаются неожиданные, серьезные препятствия. Одно из них – внематочная беременность (ВБ). Практически каждая женщина находится в группе риска. И этот диагноз может привести к смерти. В 35% случаев причину развития эмбриона в нетипичном месте установить не удается.
Факторы, которые увеличивают риск развития патологической беременности: , использование внутриматочной контрацепции, аборты, .
Самая большая ошибка женщин – после задержки менструации сделать тест дома и радоваться наступившей беременности. Сразу после этого необходимо стать на учет и сделать ультразвуковое обследование. Потому что только УЗИ может определить, где именно произошло прикрепление оплодотворенной яйцеклетки.
- Внематочная беременность – что это такое
- Почему происходит внематочная беременность: причины
- Последствия внематочной беременности
- Сроки разрыва маточной трубы при ВБ
- Признаки внематочной беременности на ранних сроках
- Месячные при внематочной беременности
- Тест покажет или нет ВБ
- Как проявляется внематочная беременность после разрыва трубы
- Лапароскопия при внематочной беременности с сохранением трубы
- Лечение ВБ
- Что делать, чтобы избежать эктопической беременности
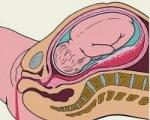
Внематочная беременность – это закрепление и последующее развитие плодного яйца – эмбриона, не в предусмотренном природой месте – в полости матки, а за ее пределами. . Она может развиваться в маточной трубе, на яичнике, в брюшной полости, в шейке матки, на внутренних органах.
Экспресс-тест позволяет заподозрить эктопическое расположение эмбриона с (INEXSCREEN). Это важно для женщин из группы риска по патологической беременности. Достоверно подтвердить или опровергнуть результаты теста можно на УЗИ. При исследовании можно увидеть локализацию плодного яйца и сердцебиение эмбриона.
Признаки внематочной беременности
Признаком внематочной беременности после разрыва маточной трубы будет резкая болезненность при влагалищном исследовании.
На УЗИ можно определить отсутствие плодного яйца в полости матки, а в области придатков можно увидеть признаки дополнительного образования. Еще один симптом – скопление жидкости в дугласовом пространстве.
С диагностической целью делается пункция заднего свода влагалища – прокол толстой иглой. Этим способом диагностируют внутреннее кровотечение в брюшную полость или исключают. Наличие крови при внематочной беременности в позадиматочном пространстве – показатель того, что требуется операция. Немедленное хирургическое вмешательство может выполняться с помощью лапароскопа (через проколы в передней брюшной стенке) или делают доступ полостной (разрез передней брюшной стенки).
Наиболее точная диагностика внематочной беременности проводится во время лапароскопии.
Лапароскопия при внематочной беременности
Лапароскопия – это оперативное хирургическое вмешательство, при котором не производится рассечение брюшной полости. В брюшной стенке делаются отверстия. Через них с помощью оптической небольшой камеры доктора осматривают брюшную полость. А с помощью специальных инструментов – выполняется операция по удалению плодного яйца и остановке кровотечения. Диагностическая лапароскопия при внематочной беременности (осмотр органов брюшной полости) может перейти сразу в операцию.
При прогрессирующей внематочной беременности лапароскопия позволяет избавиться от плодного яйца до разрыва фаллопиевой трубы и избежать более опасных осложнений.
Лечение внематочной беременности
Единственным возможным методом лечения внематочной беременности (прервавшейся) является – операция сальпингоэктомия – удаление маточной трубы. Разрушенную маточную трубу необходимо удалить по двум причинам:
- с целью остановки кровотечения;
- и по причине ее функциональной несостоятельности в дальнейшем.
Метод операции может быть лапаротомическим или лапароскопическим. Все зависит от технической обеспеченности лечебного учреждения, квалификации врача и платежеспособности пациентов.
Для лечения внематочной беременности прогрессирующей существуют другие варианты оперативного вмешательства:
- Медикаментозное склерозирование плодного яйца – введение химического вещества в плодное яйцо, с целью его рассасывания. Но проходимость маточной трубы будет под вопросом. К этому методу обращаются, если определили внематочную беременность в единственно оставшейся трубе.
- Рассечение трубы с целью удаления тканей эмбриона и пластическим восстановлением органа. 100%-ой гарантии, что труба будет проходима – нет. Реабилитация до повторной беременности может занять до 6 месяцев.
- При раннем выявлении и наличии специального оборудования возможна операция – фимбральная эвакуация плодного яйца. Технически это выглядит так: зародыш эвакуируют из трубы матки под вакуумом со стороны ампулярного участка трубы (который прилежит к яичнику).
Профилактика внематочной беременности
Самый правильный подход для предупреждения внематочной беременности – это полноценная подготовка к зачатию: обследование женщины и мужчины. Это главное правило распространяется на все пары, желающие забеременеть.
Необходимо свести к минимуму появление причин, приводящие к этой патологии:
- Предупреждение и своевременное полное комплексное лечение женской половой сферы.
- Нормализация гормональных нарушений.
- Соблюдение правил личной гигиены, в том числе гигиены половой жизни. Необходимо использовать барьерные средства контрацепции, не допускать частой смены половых партнеров.
- Регулярные визиты к гинекологу – 1-2 раза в год.
- Полноценное обследование на раннем сроке беременности.
Повторная внематочная беременность может привести к тому, что обе трубы у женщины будут удаление, и если детей нет – то единственным способом забеременеть и родить в этих случаях можно только используя экстракорпоральное оплодотворение – ЭКО.
Если у вас была диагностирована эктопическая беременность и удалена одна труба – это не приговор. Забеременеть естественным путем можно.
Содержание статьи:
Внематочная беременность - это патологическое протекание беременности, при котором яйцеклетка в момент оплодотворения прикрепляется вне полости матки. Из всех беременностей внематочными оказываются 2 %, остальные, как правило, протекают нормально, а именно плодное яйцо развивается в матке. При нормальном зачатии, после оплодотворения яйцеклетки сперматозоидом, беременность наступает в маточной трубе, а потом зигота (клетка, которая образовывается после оплодотворения), перемещается в полость матки. Поскольку там достаточно места для того, чтобы плодное яйцо смогло нормально расти и развиваться. В случае внематочной беременности зигота не достигает полости матки и остаётся в трубе или выходит из трубы или же прикрепляется в другом месте (вне матки). В зависимости от этого внематочная беременность может иметь такие виды как трубная, яичниковая, брюшная и беременность в рудиментарном роге матки. Реже всего бывают случаи брюшной беременности, к тому же она очень опасна для жизни матери, поскольку может развиваться несколько месяцев без каких-либо симптомов. Также бывают случаи внематочной беременности, когда может быть два плодных яйца, при этом одно находится в матке, а другое вне матки, врачи называют такую беременность «гетеротопической».
Причины внематочной беременности
Как правило, врачи хорошо уведомлены о том, что может провоцировать внематочную беременность. Конечно, каждая женщина получает от своего доктора всю необходимую информацию об этом, и следует его рекомендациям, особенно когда она планирует малыша. Но, даже зная об основных факторах риска, около 50 % случаев такой беременности остаются неизвестными. Что же чаще всего провоцирует такое осложнение?
- Инфекционные и воспалительные заболевания женских половых органов, хламидиоз, гонорея, аднексит, поликистоз, энтометриоз и т. д. Усложняет состояние также не своевременное лечение таких заболеваний, поскольку если его запустить то, в первую очередь поражаются маточные трубы, развивается так называемая болезнь «непроходимость маточных труб», что мешает плодному яйцу, надёжно прикрепится в матке.
- Разнообразные хирургические вмешательства в область брюшной полости. Даже на первый взгляд безобидная операция по удалению аппендицита может стать причиной нарушения правильного развития беременности. Нередко к внематочной беременности может привести перенесение спаечной болезни, которая также лечится с помощью оперативного вмешательства.
- Злокачественные и доброкачественные опухоли в матке или в её придатках. Если зачатие происходит в то время, когда в репродуктивных органах женщины могут развиваться какие-то новообразования, есть риск того, беременность будет внематочной.
- Разные нарушения в развития половых органов женщины, это могут быть аномалии в развитии маточных труб, влагалища, яичников, матки и даже девственной плевы.
- Применение женщиной контрацепции. Довольно частое и неграмотное применение методов контрацепции может иногда привести к внематочной беременности. Особенно опасно частое употребление препаратов экстренной контрацепции, ведь в их составе содержатся антигестагены и гестагены, что отрицательно влияют на процесс зачатия. Именно поэтому, выбирать их необходимо только после консультации врача-гинеколога, который подбирает их исходя из индивидуальных особенностей организма каждой женщины.
- Гормональные нарушения. Нередко развитию нормальной беременности мешает нарушение гормонального фона у женщины. Поскольку в организме происходит их сбой, то при зачатии это мешает плодному яйцу, прочно прикрепится в матке. На этот процесс может влиять множество причин, например, употребление таблеток для похудения, которые почти всегда приводят к гормональному сбою, и в итоге, если происходит зачатие, беременность развивается не правильно.
Симптомы внематочной беременности

На самом деле, отличить нормальную беременность от внематочной сложно, поскольку на самых ранних сроках симптомы одинаковые в обоих случаях. Это, нередко приводит к осложнениям, в результате которых может пострадать женщина. Как же определить беременность вне матки, на что следует обратить особое внимание?
- Как правило, первые симптомы проявляются на первой или второй недели беременности и обычно, не предвещают никаких опасений. Это может быть тошнота, и даже рвота (особенно по утрам), женщину беспокоят болезненные ощущения в груди. Также она обычно чувствует постоянную усталость и сонливость. Эмоциональное состояние очень нестабильное: она может беспричинно плакать, нервничать, а потом внезапно смеяться и радоваться жизни.
- При выше перечисленных симптомах, женщина, обычно начинает подозревать у себя беременность. Первое что она делает - это покупает домашний тест на беременность, что подтвердит или опровергнет ее подозрения. Если беременность есть и протекает она нормально (маточная), то вторая полоска должна быть достаточно яркой выраженной. Но если она внематочная, скорее всего проявление второй полоски будет слабозаметное. Объясняется это тем, что если произошло зачатие, в организме женщины вырабатывается гормон хорионический гонадотропин, и если беременность развивается нормально, в матке, то уровень его будет высоким, если вне матки - то наоборот.
- Тревожные признаки появляются уже ближе 4–8 недели беременности. Внезапно начинают беспокоить резкие, схваткообразные боли внизу живота. Они могут быстро появляться и исчезать. Кроме того, при внематочной беременности боль в животе может чувствоваться по одну сторону и немного отдавать в задний проход. Это связано с тем, что возможно началось внутреннее кровотечение и кровь пошла в брюшную полость. На этой стадии при мочеиспускании и опорожнении кишечника также могут наблюдаться болезненные ощущения, а именно чувство жжения.
- Вместе с болью начинается кровотечение. Как правило, на начальной стадии они внутреннее, но при отсутствии своевременной медицинской помощи начинается маточное кровотечение. Это происходит из-за того, что плодное яйцо при неправильном расположении может отторгаться организмом женщины и в результате этого снижается уровень прогестерона, что сопровождается кровотечением. Напоминает оно, скорее всего, начало менструации, поскольку в редких случаях при внематочной беременности наблюдаются обильные кровянистые выделения.
- Без немедленной госпитализации, кровотечение может продолжаться и это грозит большой кровопотерей для женщины. Как правило, потеря большого количества крови сопровождается для организма шоком: начинает резко снижаться артериальное давление, прослушивается слабый пульс, возможна потеря сознания.
Последствия внематочной беременности

Если вы подозреваете внематочную беременность и наблюдаете у себя несколько из вышеперечисленных симптомов, то немедленно обратитесь к врачу. Конечно, в таких случаях плод не может развиваться дальше, поскольку он нежизнеспособный, и врачи с помощью хирургического вмешательства извлекают плодное яйцо. Ведь в сложившейся ситуации важно спасти жизнь матери, поскольку такая беременность очень опасна внутренним кровотечением, которое может привести к гибели женщины.
Кроме того, если вы перенесли внематочную беременность, то вероятность того, что это снова повторится очень большая. Хотя и редко, но как последствие бывают случаи бесплодия, ведь в зависимости от того, на какой стадии было удалено плодное яйцо, операция, которая проводилась, могла привести к разным последствиям. Например, если жизни женщины угрожала опасность, хирург мог удалить маточною трубу, а это, как известно, есть противопоказаниям для того, чтобы зачать и выносить малыша.
Такая беременность, также отрицательно сказывается на эмоциональном состоянии женщины. В любом случае, подсознательно она чувствует, что потеряла своего ребёнка, поскольку маленькая жизнь уже успела зародиться. Если она не получит необходимой психологической поддержки, это может сказаться на том, что ей сложно будет решиться опять забеременеть. Психологическое состояние может зависеть и от резкого изменения гормонального фона. Ведь будучи беременной (даже если беременность была и вне матки), уровень гормонов значительно повысился, а после операции, когда беременность была прервана хирургическим путём, в организме опять всё изменилось, и произошел гормональный сбой. Это может сказаться на течении менструации, возможно, её цикл нарушится или значительно изменится количество выделений. В любом случае, после истечения 1 месяца необходимо будет явиться на обследование к гинекологу.
Что делать при внематочной беременности?

Как уже говорилось, при подозрении на внематочную беременность необходимо срочно обратиться ко врачу или вызвать скорую медицинскую помощь. В зависимости от того, какой срок беременности, врач сделает осмотр и диагностику для того, чтобы подтвердить или опровергнуть диагноз «внематочная беременность». Если это первый месяц беременности, то будет проведено УЗИ, которое покажет расположение плодного яйца. Но, к сожалению, УЗИ - это не всегда достоверная диагностика внематочной беременности. Часто при исследовании в матке могут наблюдаться сгустки крови и жидкость, что очень напоминают плод на таком раннем сроке. Именно поэтому врач может предположить нормальную беременность, в то время, когда плод будет находиться вне матки.
Если существуют сомнения по поводу диагноза, то, как дополнительное исследование назначается лапароскопическая операция. Её суть в том, что на животе беременной делается маленький разрез, через который вводится специальный инструмент с оптической системой. Благодаря этому врач видит, где расположено плодное яйцо: в трубе или на яичнике или же оно развивается в матке. Если подтверждено что беременность развивается вне матки, плод удаляется, после чего жизнь женщины в безопасности.
Также ещё одним методом лечения внематочной беременности есть лечение метотрексатом. С помощью специальной аппаратуры плодное яйцо рассасывается, в результате чего его развитие вне матки прекращается. Как правило, такое прерывание внематочной беременности своеобразно проводить на самых ранних сроках. Но подобный метод в данное время практикуется только в странах Европы.
После проведения операции по удалению плодного яйца женщину ожидает обязательная реабилитация, где, в первую очередь, важно восстановить её репродуктивную функцию. Возможно, врач опять проведёт лапароскопическое исследование, для того, чтобы осмотреть маточную трубу и другие органы. Также одним из важных мероприятий реабилитационного процесса есть нормализация гормонального фона, который значительно нарушился из-за всего.
Очень важно в первые несколько месяцев соблюдать половой покой, поскольку это может не только привести к болезненным ощущениям, но и нарушать восстановление тех органов, что пострадали после операции. После этого необходимо использовать контрацепцию в течение 6 месяцев, поскольку за это время здоровье женщины нормализуется, организм восстановится и опять будет готов к вынашиванию.
И наконец, не менее важно - это психологическая поддержка женщины. В медицинском учреждении ей необходима будет помощь психолога для того, чтобы она смогла избавиться от всех отрицательных эмоций, которые пережила. Также важно чтобы её поддерживали родные, (особенно муж) окружили её заботой и вниманием, чтобы она почувствовала всю вашу любовь. Таким образом, она легче переживёт всё что случилось и без опасений решится снова на рождение малыша. И, конечно, лечение, и устранение всех причин, которые привели к внематочной беременности, поможет в будущем выносить и родить здорового ребёночка!
Узнайте больше о внематочной беременности, её признаках, симптомах и причинах в этом видео:
- Боль внизу живота у женщины
- Головокружение
- Обмороки
- Рвота
Нормальная беременность развивается в полости матки, где находит пристанище, или, говоря научным языком, имплантируется, оплодотворенная яйцеклетка. Оплодотворение, слияние сперматозоида и яйцеклетки, происходит в маточной трубе. После чего клетки, начавшие деление, перемещаются в матку, где имеются все условия для развития плода.
По величине и местонахождению матки возможно установить срок беременности. Нормальное ее положение – фиксация в полости малого таза, между мочевым пузырем и прямой кишкой. Около 8 см в длину и 5 см в ширину – такие размеры имеет матка, пока беременность не наступила. Когда несколько увеличена матка, то беременность уже длится 6 недель. К 8 неделе она достигает размеров женского кулака. На середине между лоном и пупком матка находится, когда беременность имеет срок 16 недель. Дно матки достигает уровня пупка на 24 неделе вынашивания, на 28 неделе – уже выше пупка. К 36 неделе дно матки фиксируется у мечевидного отростка и реберных дуг. На 40 неделю вынашивания дно матки опускается и определяется между пупком и мечевидным отростком. По величине матки и высоте ее стояния, как и по дате последней менструации, как и по дате первого движения ребенка, диагностируется 32-недельная беременность.
Но оплодотворенная яйцеклетка может и не попасть в полость матки, задержавшись в одной из маточных труб (так происходит в 95 процентах случаев внематочной беременности). Иногда — довольно редко — беременность развивается в свободной брюшной полости или яичнике.
Что делать для того, чтобы избежать внематочной беременности , как ее распознать и что необходимо предпринять в случае ее возникновения? Давайте разбираться вместе.
Общие сведения о формах внематочной беременности
 При внематочной (эктопической) беременности
плодное яйцо развивается вне полости матки: в брюшной полости, на яичнике, в маточных трубах, в шейке матки. В индустриально развитых странах средняя частота внематочной беременности составляет 1,2-1,7 % по отношению к общему числу беременностей. В России внематочная беременность встречается в 1,13 случаев на 100 беременностей, или в 3,6 случаев на 100 родивших живых детей. В связи с тем, что эта аномальное расположение беременности, при ее развитии кровоснабжение плодного яйца формируется от места патологической имплантации. По мере дальнейшего роста беременности создается риск разрыва органа, в котором развивается эктопическая беременность, в связи с тем, что только матка приспособлена для размещения развивающегося плода.
При внематочной (эктопической) беременности
плодное яйцо развивается вне полости матки: в брюшной полости, на яичнике, в маточных трубах, в шейке матки. В индустриально развитых странах средняя частота внематочной беременности составляет 1,2-1,7 % по отношению к общему числу беременностей. В России внематочная беременность встречается в 1,13 случаев на 100 беременностей, или в 3,6 случаев на 100 родивших живых детей. В связи с тем, что эта аномальное расположение беременности, при ее развитии кровоснабжение плодного яйца формируется от места патологической имплантации. По мере дальнейшего роста беременности создается риск разрыва органа, в котором развивается эктопическая беременность, в связи с тем, что только матка приспособлена для размещения развивающегося плода.
В случае несвоевременной диагностики и без адекватного лечения внематочная беременность может представлять опасность и для жизни женщины. Кроме того, внематочная беременность может привести к бесплодию. У каждой 4-й пациентки развивается повторная внематочная беременность, у каждой 5-6 возникает спаечный процесс в малом тазу, а у 3/4 женщин после оперативного лечения возникает вторичное бесплодие.
Чаще всего среди всех локализаций внематочной беременности встречается трубная беременность (97,7 %). При этом плодное яйцо располагается в ампулярном отделе трубы в 50 % наблюдений, в средней части трубы до 40 %, в маточной части трубы у 2-3 % пациенток и в области фимбрий трубы у 5-10 %. Яичниковую, шеечную, брюшную, интралигаментарную и развивающуюся в рудиментарном роге матки беременность относят к редким формам внематочной беременности.
Яичниковая беременность встречается в 0,2-1,3 % случаев. Выделяют две формы яичниковой беременности: интрафолликулярную, когда оплодотворение зрелой яйцеклетки происходит внутри полости овулированного фолликула, и овариальную при которой имплантация плодного яйца происходит на поверхности яичника. Брюшная беременность наблюдается в 0,1-1,4 % случаев.
При первичной брюшной беременности плодное яйцо сразу имплантируется непосредственно на брюшине, сальнике, кишечнике или других внутренних органах брюшной полости. Вторичная брюшная беременность формируется, когда плодное яйцо попадает в брюшную полость из трубы. Имеются сведения о возможности развития первичной брюшной беременности после ЭКО при лечении бесплодия у пациентки.
Частота шеечной беременности составляет 0,1-0,4 %. При этом плодное яйцо имплантируется в цилиндрическом эпителии канала шейки матки. Ворсины трофобласта глубоко проникают в мышечную оболочку шейки, что приводит к разрушению ее тканей и сосудов и заканчивается массивным кровотечением.
К редким формам относится внематочная беременность в добавочном роге матки, составляя 0,2-0,9 % случаев. Несмотря на то, что имплантация плодного яйца в роге матки, с точки зрения топографической анатомии, характерна для маточной беременности, но клинические проявления идентичны таковым при разрыве матки. Очень редко (0,1 %) встречается интралигаментарная внематочная беременность, когда плодное яйцо развивается между листками широкой связки матки, куда попадает (вторично) после разрыва стенки трубы в сторону брыжейки маточной трубы. Редко наблюдается и гетеротопическая (многоплодная) беременность, когда в полости матки имеется одно плодное яйцо, а другое располагается за пределами матки.
Частота данной патологии возрастает в связи с использованием современных технологий вспомогательной репродукции (ЭКО) достигая в этих случая частоты 1 на 100-620 беременностей.
Определить развитие внематочной беременности на ранних сроках довольно сложно. Тест на беременность не определяет развитие патологии. Симптомами внематочной беременности являются: кровотечение (могут быть как скудные выделения, так и теми, которые бывают во время месячных), слабость, снижение артериального давления, резкие болевые ощущения. Точно определяет локализацию плода ультразвуковое исследование. Если внематочная беременность подтверждается, то женщине назначается операция.
Нужно помнить, что после удаления внематочной беременности, очередная беременность также может развиваться не в матке. Поэтому необходимо находиться под пристальным контролем вашего гинеколога.
Несколько интересных фактов о внематочной беременности
В Российской Федерации в 2006 году проведено 46 589 операций различными доступами по поводу внематочной беременности.
В структуре материнской смертности в Российской Федерации показатель смертности при внематочной беременности составляет 6,7% процента от общего числа случаев.
По данным Центра по контролю заболеваемости в США за последние 20 лет отмечено значительное (в 5 раз) повышение распространения случаев внематочной беременности.
У негритянок и представителей национальных меньшинств риск внематочной беременности в 1,6 раза выше, чем у белых.
Повторная внематочная беременность встречается у 7-22% женщин.
В 36-80% случаев внематочная беременность является фактором, приводящим к вторичному бесплодию.
У женщин, которые ранее уже перенесли внематочную беременность, риск повторной внематочной беременности в 7-13 раз выше, чем у здоровых женщин.
Наиболее часто внематочная беременность локализуется в различных отделах маточной трубы (в 99% случаев).
Развитие внематочной беременности различной локализации
- Ампула маточной трубы (64%);
- Истмический отдел (25%);
- Фимбриальный отдел маточной трубы (9%);
- Интрамуральный отдел маточной трубы (2%);
- Яичниковая внематочная беременность, когда плодное яйцо прикрепляется к яичнику (0,5%);
- Шеечно-перешеечная, когда плодное яйцо прикрепляется в области шейки матки (0,4%);
- Брюшная беременность, когда плодное яйцо прикрепляется к органам брюшной полости или брюшине (0,1%).

В случае подозрения на прогрессирующую внематочную беременность возможны следующие ее клинические проявления:
- Задержка менструации;
- Кровянистые выделения из половых путей, мажущего, как бы «ржавого» цвета;
- Тянущие боли внизу живота, возможны боли на стороне локализации плодного яйца;
- Отсутствие аппетита, тошнота, рвота, нагрубание молочных желез.
В случае прервавшейся трубной беременности присоединяются признаки внутрибрюшного кровотечения:
- слабость,
- потеря сознания,
- снижение артериального давления,
- частый слабый пульс,
- резкий болевой синдром (характерно внезапное начало боли, которая может отдавать в задний проход, поясницу, ноги; обычно через некоторое время (несколько часов) после болевого приступа у 50-80% пациенток из половых путей отмечается кровотечение или скудные темные, иногда коричневыекровянистые выделения).
Эти признаки внематочной беременности обусловлены тем, что большое количество крови попадает в брюшную полость.
Определение внематочной беременности на ранних стадиях затруднено. Как видите, признаки внематочной беременности не типичны, и поэтому, женщины попадают к врачу уже тогда, когда возникают какие-либо осложнения.
Как показано в описании клинической картины прервавшейся трубной беременности, клиника этого состояния похожа на клинику апоплексии яичника, и проявляется картиной «острого живота». Больные с такими симптомами доставляются в больницу каретой скорой помощи, при этом самым главным фактором является фактор времени. Если определение внематочной беременности будет осуществлено своевременно, то в экстренном порядке будет выполнена операция. На сегодняшний день определение внематочной беременности может занять около 40 минут. Современная ультразвуковая аппаратура способна быстро и точно определить уровень «гормона беременности» – прогестерона. Итак, чем быстрее женщина будет подана в операционную, чем быстрее будет произведена лапароскопия, тем раньше будет поставлен диагноз, остановлено кровотечение и повысятся шансы сохранить маточную трубу.
Чтобы избежать потенциальных осложнений, обращайтесь к врачу сразу же, как у вас появились подозрения на беременность.
Что делать при подозрении на внематочную беременность
Прежде всего, если есть боли и кровотечение — немедленно вызвать «Скорую». До приезда врача ничего не предпринимать. Никаких обезболивающих, никаких грелок или льда на живот и никаких клизм!
В случае разрыва маточной трубы и внутреннего кровотечения жизненно необходима экстренная операция. При этом врачи вынуждены удалить поврежденную трубу, что вовсе не лишает женщину возможности забеременеть и благополучно родить (если, разумеется, вторая маточная труба сохранена).
В последнее время разрабатываются методы лечения трубной беременности медикаментами (например, гормональными препаратами). При неосложненной внематочной беременности на трубах возможны пластические операции. При этом сохраняется не только их анатомическая целостность, но и возможность последующей беременности.
Очень важно помнить (и понимать), что не выявленная, не устраненная причина, повлекшая за собой внематочную беременность, — залог ее повторения.
Наряду с осмотром у гинеколога хорошо провести ультразвуковое исследование — трансвагинальное УЗИ с введением датчика во влагалище. Этот метод позволяет поставить диагноз уже на второй неделе беременности.
Причины внематочной беременности
- перенесенные воспалительные заболевания придатков матки (наиболее опасной в этом смысле является хламидийная инфекция);
- перенесенная ранее эктопическая беременность (риск вероятности повторной внематочной беременности возрастает в 7-13 раз);
- внутриматочная спираль;
- стимуляция овуляции;
- перенесенные операции на трубах;
- опухоли и опухолевидные образования матки и придатков;
- эндометриоз;
- генитальный инфантилизм;
- гормональная контрацепция;
- аномалии развития половых органов;
- перенесенные ранее аборты;
- применение вспомогательных методов репродукции.
На фоне перечисленных патологических состояний нарушается физиологическое продвижение оплодотворенной яйцеклетки в сторону матки.
Профилактика внематочной беременности
Прежде всего — необходимо вовремя лечить воспалительные процессы в малом тазу. До планируемой беременности необходимо сделать комплексное обследование на наличие хламидий, микоплазм, уреаплазм и других патогенных микробов, чтобы поскорее от них избавиться. Это обследование вместе с вами должен пройти муж (или постоянный половой партнер).
Нужно ли лишний раз упоминать о современных методах контрацепции? Аборт по-прежнему — главный виновник внематочной беременности. Поэтому основным направлением современной медицины остается пропаганда надежных и безопасных методов планирования семьи, а в случае наступления нежелательной беременности операция должна производиться в оптимальные сроки (в течение первых 8 недель беременности), обязательно в медицинском учреждении высококвалифицированным врачом при адекватном обезболивании и с обязательным последующим назначением послеабортной реабилитации.
Выбор, по возможности, должен падать на безоперационное медикаментозное прерывание беременности препаратом Мифегин (Мифепристон). Конечно, медикаментозные методы прерывания беременности дороже стоят, но в данной ситуации экономия на здоровье вряд ли уместна. Из классических методов предпочтителен «мини-аборт», обладающий минимальной частотой побочных явлений за счет минимальной травматизации матки и сокращения времени операции.
После оперативного вмешательства по поводу внематочной беременности очень важна реабилитация, направленная на подготовку к следующей беременности. Обычно она проходит под контролем врача гинеколога или гинеколога — эндокринолога, в несколько этапов. Специалисты полагают, что лучшие сроки для новой беременности – полгода — год после операции на трубах.
Диагностика внематочной беременности
Внематочная беременность вызывает в организме женщины такие же изменения, как и маточная беременность: задержка менструации, нагрубание молочных желез, появления молозива, тошноту, извращениe вкуса и т.д. Матка размягчается, в яичнике также образуется желтое тело беременности. То есть организм на первых этапах воспринимает это патологического состояние как норму и пытается его сохранить.
Именно поэтому диагностика прогрессирующей трубной беременности чрезвычайно сложна.
Диагностические ошибки при наличии прервавшейся трубной беременности объясняются, прежде всего тем, что клиника этого заболевания не имеет характерной картины и развивается по типу другой острой патологии в брюшной полости и малом тазу.
Прежде всего прервавшуюся трубную беременность необходимо дифференцировать с апоплексией яичника и острого аппендицита.
Как правило, в случае наличия клиники «острого живота» необходима также консультация смежных специалистов (хирургов, урологов).
Поскольку прервавшаяся трубная беременность является острой хирургической патологией, диагноз необходимо поставить очень быстро, поскольку увеличение времени до начала операции приводит к увеличению величины кровопотери и может быть угрожающим жизни состоянием!!!
Наиболее информативными методами исследования являются:
- Ультразвуковое исследование, которое подтверждает наличие жидкости в животе и образования в области придатков матки; позволяет исключить наличие плодного яйца в полости матки, т.е. маточную беременность.
- Определение уровня β-субъединицы хорионического гонадотропина (β-ХГ). Это вещество, которое вырабатывается в организме женщины в ответ на присутствие в ее организме плодного яйца. Как при наличии маточной беременности, так и при наличии внематочной, содержание этого вещества должно быть повышено. Однако степень его повышения не соответствует нормам при внематочной беременности, что и является диагностическим критерием.
- Чувствительность β-ХГ теста позволяет определить беременность через 10 дней после овуляции. Кривая роста ХГ при внематочной беременности нарастает патологически медленно и не соответствует степени роста его концентраций при маточной беременности.
Этот параметр в комбинации с данными ультразвукового исследования об отсутствии плодного яйца в полости матки позволяет заподозрить наличие эктопической беременности.
Окончательно диагноз подтверждается только при лапароскопии.
Лапароскопия, которая позволяет не только 100% установить диагноз, но и произвести коррекцию любой патологии.
Лечение внематочной беременности
Лечениевнематочной (трубной) беременности может быть выполнено следующим образом. Применяются 2 вида оперативного вмешательства лапароскопическим доступом:
- Удаление маточной трубы (тубэктомия);
- Удаление плодного яйца и сохранение маточной трубы (туботомия).
Внедрение в практику лапароскопической хирургии привело к резкому снижению количества операций лапаротомическим доступом, при котором, как правило, удалялась маточная труба.
Объем оперативного вмешательства (туботомия, тубэктомия) в каждом случае решается индивидуально.
При решении вопроса о сохранении маточной трубы всегда необходимо помнить о риске развития повторной внематочной беременности в этой же трубе.
После того, как было проведено лечение внематочной беременности, нужно учитывать следующие факторы:
Желание пациентки иметь беременность в будущем;
Наличие и выраженность структурных изменений в стенке трубы (труба, возможно, будет изменена так сильно, что целесообразности в ее сохранении не будет);
Повторная беременность в трубе, которая ранее уже была сохранена при внематочной беременности (при такой ситуации, вероятно, необходимо удаление трубы);
Локализация беременности в интерстициальном отделе маточной трубы;
Выраженность спаечного процесса в малом тазу (при котором также может быть нецелесообразным сохранение трубы, поскольку риск повторной внематочной будет велик);
Внематочная беременность после реконструктивно-пластической операции на маточных трубах по поводу трубно-перитонеального фактора бесплодия.
Особенно важной является лапароскопическая оценка состояния другой (здоровой) маточной трубы: при неизмененной трубе риск повторной внематочной беременности — 9%, при наличии в ней патологических изменений – 52%. Необходимо проводить сальпингоскопию (осмотр маточной трубы и оценка состояния ее эпителия) во времялапароскопии для уточнения возможностей ее функционирования.
При наличии геморрагического шока (то есть очень большой кровопотери, которая является угрожающим жизни состоянием), возможно проведение только лапаротомии, удаления маточной трубы. Это является единственно возможным вариантом спасения жизни женщины.
По результатам исследований, факт разрыва маточной трубы самостоятельно не оказывает влияния на будущую фертильность (то есть способность к рождению детей).
Частота наступления беременности у женщин с единственной маточной трубой после проведения реконструктивно-пластических операций, то есть при наличии ее удовлетворительного состояния, равна частоте наступления маточной беременности у женщин с обеими маточными трубами через 2 года наблюдения.
Если пациентка перенесла ранее лапаротомию и удаление одной маточной трубы, то ей должна быть рекомендована лапароскопиядля оценки состояния оставшейся трубы, разделения спаек в малом тазу, что приведет к снижению риска развития повторной внематочной беременности в единственной маточной трубе.
Таким образом, в каждом случае вопрос о выборе объема оперативного вмешательства решается индивидуально с учетом всех вышеизложенных факто
Реабилитация после внематочной беременности
Реабилитационные мероприятия после внематочной беременности должны быть направлены на восстановление репродуктивной функции после операции.
К таковым относятся: предупреждение спаечного процесса; контрацепция; нормализация гормональных изменений в организме.
Для предупреждения спаечного процесса широко используют физиотерапевтические методы:
- переменное импульсное магнитное поле низкой частоты,
- низкочастотный ультразвук,
- токи надтональной частоты (ультратонотерапия),
- низкоинтенсивную лазерную терапию,
- электростимуляцию маточных труб;
- УВЧ-терапия,
- электрофорез цинка, лидазы,
- ультразвук в импульсном режиме.
На время курса противовоспалительной терапии и еще в течение 1 месяца после окончания рекомендуется контрацепция, причем вопрос о ее длительности решается индивидуально, в зависимости от возраста пациентки и особенностей ее репродуктивной функции. Безусловно, следует учитывать желание женщины сохранить репродуктивную функцию. Длительность гормональной контрацепции также сугубо индивидуальна, но обычно она не должна быть менее 6 месяцев после операции.
После окончания реабилитационных мероприятий, прежде чем рекомендовать пациентке планировать следующую беременность, целесообразно выполнить диагностическую лапароскопию, позволяющую оценить состояние маточной трубы и других органов малого таза. Если при контрольной лапароскопии не выявлено патологических изменений, то пациентке разрешают планировать беременность в следующий менструальный цикл.
Техника операции при трубной беременности
Внематочная беременность любой локализации является жизненным показанием к неотложной операции. Оперировать больных по поводу внематочной беременности следует в момент установления диагноза.
Наиболее часто внематочная беременность локализуется в маточной трубе.
Операция сальпингэктомии при трубной беременности в незапущенных случаях обычно несложная и заключается в иссечении маточной трубы. При только что нарушенной внематочной, в том числе и трубной, беременности и наличии признаков внутрибрюшного кровотечения больную необходимо оперировать в порядке неотложной помощи, следует лишь катетером выпустить мочу, произвести самые необходимые анализы, определить группу крови и ее резус-принадлежность.
Для выполнения операции делают лапаротомию по Пфанненштилю. Но если есть основания предполагать, что операция будет технически сложной, например при нагноившейся или внутрибрюшинной беременности, следует вскрывать брюшную полость срединным разрезом, создавая лучший доступ к органам брюшной полости. Операционную рану расширяют ранорасширителем.
Введя в прямокишечно-маточное углубление руку, обычно без особых затруднений отыскивают беременную трубу и выводят ее в рану (рисунок а: 1 — сальник; 2 — яичник; 3 — связка, подвешивающая яичник; 4 — место разрушения стенки маточной трубы ворсинками хориона). Брыжейку маточной трубы пережимают зажимом Кохера или Микулича и перерезают ножницами (рисунок б); маточный конец трубы состригают у рога матки (рисунок в).
На рог матки накладывают один, а иногда и два узловатых кетгутовых шва (рисунок г).
При ампулярной трубной беременности, особенно в стадии трубного аборта, можно и нужно осторожно и тщательно удалить плодное яйцо, кровоточащие сосуды перевязать тонким кетгутом, а трубу оставить для сохранения детородной функции.
Некоторые хирурги удаляют плодное яйцо из маточной трубы через разрез в ее стенке; целость трубы в этих случаях восстанавливают узловатыми кетгутовыми швами или с помощью аппарата для сосудистого шва. Разрез следует сделать в месте расположения плодного яйца, где труба имеет наибольший диаметр. Разрезать трубу следует поперек (рисунок д).
При этом восстановить целость трубы не представляет трудности. Главное, чтобы перед наложением швов не было кровотечения в полость трубы. Если оно все-таки есть, необходимо провести тщательный гемостаз с помощью тонких коротких круглых игл и тончайшего кетгута № 0 или № 00. Первый ряд узловатых швов накладывают через все слои, прокалывая их не более чем в 2 мм от краев раны, которые должны быть обязательно вывернуты наружу. Второй ряд серо-серозных швов, которым тщательно закрывают всю линию соединения краев раны, может быть непрерывным (рисунок е).
Во всех случаях трубной беременности гинеколог должен приложить усилия к тому, чтобы сохранить трубу, если это не противоречит желанию самой больной.
Перед зашиванием операционной раны из брюшной полости удаляют салфетки, которыми ограждали кишечник, и сгустки крови. Жидкую кровь удобнее и быстрее удалять электроотсосом, а если его нет, следует опустить ножной конец операционного стола, чтобы кровь стекла в прямокишечно-маточное углубление, и вычерпать ее ложкой или выбрать марлевыми салфетками.
Если брюшная полость инфицирована (нагноившаяся внематочная беременность), в прямокишечно-маточное углубление вводят трубчатый дренаж, который выводят через операционную рану или через отверстие в задней части свода влагалища; целесообразно оставить в операционной ране микроирригатор. Операционную рану зашивают обычно послойно и покрывают стерильной повязкой.
Основными моментами операции при только что нарушенной трубной беременности после вскрытия брюшной полости являются следующие:
- выведение маточной трубы с имплантированным в ней плодным яйцом в операционную рану;
- иссечение маточной трубы после пережатия ее брыжейки зажимом Кохера, замена зажима лигатурой и наложение узловатого кетгутового шва на рог матки;
- перитонизация;
- ревизия органов малого таза;
- зашивание операционной раны.
Техника операции при яичниковой беременности
Если плодное яйцо имплантировалось на яичнике, необходимо, удалив ткани плодного яйца, внимательно осмотреть яичник, резецировать только его разрушенные части, а дефект зашить непрерывными или узловатыми кетгутовыми швами. Накладывать швы на яичник следует обкалывающей иглой (не режущей!) и размоченным в стерильном изотоническом растворе натрия хлорида тонким кетгутом № 0 или № 00, при завязывании нити следует затягивать очень осторожно, так как рыхлые ломкие ткани его легко прорезаются швами. Точно так же следует поступать и при апоплексии яичника. Главное при этом - тщательная остановка кровотечения из сосудов яичника наложением тонких кетгутовых швов, а не удаление яичника.
Основными этапами операции при яичниковой беременности являются следующие:
- разведение краев операционной раны ранорасширителем;
- выведение яичника с имплантированным в нем плодным яйцом в операционную рану;
- резекция яичника и ушивание дефекта непрерывным или узловатыми кетгутовыми швами;
- удаление из брюшной полости свернувшейся и жидкой крови;
- ревизия органов малого таза;
- зашивание операционной раны.
Техника операции при беременности в рудиментарном роге матки
При имплантации плодного яйца в рудиментарном роге матки операция заключается в его удалении. Операцию производят, как только установлен диагноз беременности в рудиментарном роге. Разрыв последнего может сопровождаться очень сильным кровотечением, но кровотечения может и не быть. Рог матки с имплантированным плодным яйцом выводят из брюшной полости, а если это затруднительно, его выводят в операционную рану и на зажимах Кохера перерезают брыжейку маточной трубы и собственную связку яичника; затем рассекают листки широкой связки матки, после чего рассекают соединительнотканный мостик между рудиментарным и вторым рогом матки. Кровоточащие сосуды тщательно перевязывают тонким кетгутом, зажимы заменяют лигатурами.
Перитонизацию производят непрерывным кетгутовым швом, которым круглую связку матки соответствующей стороны подшивают к заднему листку широкой связки и краю матки так, чтобы полностью закрыть раневые поверхности.
Если имеются специальные показания для удаления яичника, то следует хорошо оттянуть рудиментарный рог в противоположную сторону, чтобы натянулась связка, подвешивающая яичник. При этом мочеточник обычно остается на задней стенке таза и наложение зажима Кохера на связку не представляет опасности. Зажим заменяют лигатурой и культю перитонизируют с помощью круглой связки матки.
Основными моментами операции при беременности в рудиментарном роге матки после вскрытия брюшной полости являются следующие:
- разведение краев операционной раны ранорасширителем;
- выведение рудиментарного рога матки вместе с маточной трубой в операционную рану;
- иссечение рудиментарного рога матки вместе с маточной трубой после пережатия зажимом Кохера, замена зажима лигатурой и наложение узловатого кетгутового шва на матку;
- перитонизация;
- удаление из брюшной полости свернувшейся и жидкой крови;
- ревизия органов малого таза;
- зашивание операционной раны.
Техника операции при брюшной беременности
При имплантации плодного яйца на брюшине прямокишечно-маточного углубления, широкой связке матки, брыжейке кишки, на сальнике плодное яйцо следует по возможности удалить. При большом сроке беременности - определить, к какому органу прикреплено плодное яйцо, какие сосуды расположены вблизи от него. Следует помнить, что иногда при отделении плаценты может возникнуть смертельное кровотечение. Поэтому не следует пытаться отделять плаценту, прикрепленную к вышеперечисленным органам.
После удаления плода производят тампонаду плодовместилища и рану оставляют частично открытой. Со временем плацента постепенно отделяется самопроизвольно, при этом очень часто происходит нагноение. Однако все-таки в большинстве случаев плодное яйцо удается удалить полностью.
Если лигирование кровоточащих сосудов плацентарной площадки возможно лишь частично (крупные сосуды должны быть обязательно перевязаны!), последнюю следует тщательно и плотно затампонировать. После ослизнения тампона, на 2-3-й день, можно удалить бинт, заполняющий марлевый мешок, а затем, на 3-4-й или даже на 5-6-й день, и сам мешок.
Основными этапами операции при брюшной беременности являются следующие:
- нахождение места имплантации плодного яйца;
- выделение его из сращений с сальником, кишками и другими органами, а также се стенками таза;
- удаление плодного яйца и гемостаз в тканях плацентарной площадки, а при невозможности удаления плаценты - тугая тампонада по Микуличу;
- туалет брюшной полости;
- зашивание операционной раны наглухо или частично, если оставлен тампон.
При обычной беременности оплодотворенная яйцеклетка движется по фаллопиевой трубе по направлению к матке, где прикрепляется к стенке и начинает расти. Но в случае такого состояния, как внематочная беременность оплодотворенная яйцеклетка не попадает в матку, а начинает расти в другом месте, при этом часто в фаллопиевой трубе. Поэтому такую беременность часто называют трубной внематочной.
В редких случаях яйцеклетка прикрепляется к яичнику, мышцам брюшной полости или в цервикальном канале. Спасти плод при такой беременности невозможно. Если яйцеклетка начинает расти в фаллопиевой трубе, труба может быть повреждена или разорваться, что чревато сильным кровотечением, которое может привести и к летальному исходу. Если у Вас диагностировали внематочную беременность, нужно немедленно ее прервать до развития осложнений.
Код по МКБ-10
O00 Внематочная [эктопическая] беременность
Эпидемиология
Распространенность внематочной беременности в США увеличилась более чем в 4 раза и в настоящее время составляет 20 случаев на 1000 беременностей.
Внематочная беременность в США - причина 10% смертей женщин, связанных с беременностью. Большинство летальных исходов связано с кровотечением и потенциально предотвратимо.
За последнее десятилетие отмечается явная тенденция к увеличению частоты внематочной беременности. Этому факту можно дать двоякое объяснение. С одной стороны, постоянно растет распространенность воспалительных процессов внутренних половых органов; увеличивается число хирургических вмешательств на маточных трубах, которые проводятся с целью регулирования деторождения; возрастает количество женщин, пользующихся внутриматочными и гормональными методами контрацепции; все шире внедряются в практику лечения бесплодия индукторы овуляции. С другой стороны, за последние годы улучшились диагностические возможности, позволяющие выявлять ненарушенную и даже регрессирующую внематочную беременность.
В настоящее время внематочная беременность встречается от 0,8 до 2,4 случаев на 100 родоразрешившихся женщин. В 4-10% случаев она является повторной.
Причины внематочной беременности
Внематочная беременность часто наступает в результате повреждения фаллопиевых труб. Оплодотворенная яйцеклетка не может достичь матки и поэтому вынуждено прикрепляется к стенке трубы.
Провокаторы внематочной беременности:
- Курение (чем больше Вы курите, тем выше риск внематочной беременности).
- Воспаление органов малого таза (результат хламидиоза или гонореи), которые приводят к образованию рубцовой ткани в фаллопиевых трубах.
- Эндометриоз, который приводит к образованию рубцовой ткани в фаллопиевых трубах.
- Подвержение еще до рождения синтетическому эстрогену (диетилстилбестролу).
- Предыдущая внематочная беременность в фаллопиевых трубах.
Некоторые медицинские вмешательства могут повышать риск внематочной беременности:
- Операции на фаллопиевых трубах в области органов малого таза (перевязка труб) или с целью удаления рубцовой ткани.
- Лечение бесплодия.
Внематочную беременность связывают с приемом медицинских препаратов для овуляции большего числа яйцеклеток. Ученые пока не знают, что является причиной внематочной беременности - прием гормонов или повреждение фаллопиевых труб.
Если Вы беременны и опасаетесь внематочной беременности, нужно тщательно обследоваться. Врачи не всегда соглашаются по поводу факторов риска внематочной беременности, но очевидно одно - риск возрастает после истории внематочной беременности, операции на фаллопиевых трубах или беременности при внутриматочной спиралью.
Патогенез
Имплантация плодного яйца вне полости матки может происходить вследствие нарушения транспортной функции маточных труб, а также в связи с изменением свойств самого плодного яйца. Возможны сочетания обоих причинных факторов в развитии внематочной беременности.
Оплодотворение яйцеклетки сперматозоидом в обычных условиях происходит в фимбриальном отделе ампулы маточной трубы. За счет перистальтических, маятникообразных и турбулентных движений трубы, а также за счет мерцания реснитчатого эпителия эндосальпинкса дробящееся плодное яйцо через 3-4 дня достигает полости матки, где бластоциста в течение 2-4 дней может находиться в.свободном состоянии. Затем, лишившись блестящей оболочки, бластоциста погружается в эндометрий. Таким образом, имплантация осуществляется на 20-21-й день 4-недельного менструального цикла. Нарушение транспортной функции маточных труб или ускоренное развитие бластоцисты может привести к имплантации плодного яйца проксимальнее полости матки.
Практика показывает, что нарушение функции трубы чаще всего связано с воспалительными процессами любой этиологии. Преобладающую роль играет неспецифическая инфекция, распространению которой способствуют аборты, внутриматочная контрацепция, виутриматочные диагностические вмешательства, осложненное течение родового акта и послеродового периода, перенесенный аппендицит. В последние годы выявлена высокая частота хламидиозного инфицирования женщин, оперированных по поводу эктопической беременности. Наряду с воспалительной природой нарушения структуры и функции маточных труб, чрезвычайно важна роль эндометриоза.
Постоянно возрастает значение оперативных вмешательств на маточных трубах в структуре причинных факторов, ведущих к возникновению внематочной беременности. Даже внедрение микрохирургии не исключает подобной опасности.
Сократительная деятельность трубы тесно связана с характером гормонального статуса организма. Неблагоприятный гормональный фон у женщин может быть обусловлен нарушением регуляции менструального цикла любой природы, возрастом, а также употреблением экзогенных гормональных препаратов, способствующих нарушению или индукции овуляции.
Неадекватность развития бластоцисты месту физиологической имплантации связывают с чрезмерной биологической активностью самого яйца, приводящей к ускоренному образованию трофобласта и возможной нидации, не доходя до полости матки. Выяснить причину такого быстрого развития бластоцисты практически невозможно.
Нарушение транспорта плодного яйца в некоторых случаях можно объяснить особенностями его пути, например наружной миграцией яйцеклетки после хирургического вмешательства на придатках: яйцеклетка из единственного яичника через брюшную полость попадает в единственную трубу противоположной стороны. Описаны случаи трансперитонеальной миграции сперматозоидов при некоторых пороках развития внутренних половых органов.
В последние годы появились сообщения о возможности возникновения трубной беременности после экстракорпорального оплодотворения и пересадки бластоцисты в матку.
В трубе, яичнике, брюшной полости и даже в зачаточном роге матки нет мощной специфически развитой слизистой и подслизистой оболочки, свойственной физиологической беременности. Прогрессирующая внематочная беременность растягивает плодовместилище, а ворсины хориона разрушают подлежащую ткань, в том числе и кровеносные сосуды. В зависимости от локализации беременности этот процесс может протекать быстрее или медленнее, сопровождаться большим или меньшим кровотечением.
Если плодное яйцо развивается в истмическом отделе трубы, где высота складок слизистой оболочки невелика, имеет место так называемый базотропный (основной) poст ворсин хориона, которые быстро разрушают слизистый, мышечный и серозный слои трубы, и уже через 4-6 нед это приводит к перфорации стенки с деструкцией сосудов, мощно развитых в связи с беременностью. Происходит прерывание беременности по типу наружного разрыва плодовместилшца, т. е. разрыва беременной трубы, что сопровождается массивным кровотечением в брюшную полость. Таков же механизм прерывания беременности, локализованной в интерстициальном отделе трубы. Однако ввиду значительного мышечного слоя, окружающего данный отрезок трубы, продолжительность существования беременности может быть более длительной (до 10-12 нед и более). Кровопотеря вследствие чрезвычайно развитого кровоснабжения этой области при разрыве плодовместилнща, как правило, бывает массивной.
Чрезвычайно редко нарушается целостность брыжеечного края трубы. В таком случае плодное яйцо и изливающаяся кровь оказываются между листками широкой связки. Описаны казуистические случаи, когда плодное яйцо не погибало, а продолжало развиваться межсвязочно до значительных сроков.
При ампулярной локализации трубной беременности возможна имплантация плодного яйца в складку эндосальпингса (колюмнарное, или акротропное, прикрепление). В этом случае рост ворсин хориона может быть направлен в сторону просвета трубы, что через 4-8 нед после нидации сопровождается нарушением внутренней капсулы плодовместилища, а это, в свою очередь, приводит к небольшому или умеренному кровотечению. Антиперистальтические движения труб могут постепенно изгонять отслоившееся плодное яйцо в брюшную полость: происходит трубный аборт. При закрытия фимбриального отдела трубы изливающаяся в просвет трубы кровь приводит к формированию гематосальпингса. При открытом просвете ампулы кровь, вытекая из трубы и сворачиваясь в области ее воронки, может образовывать перитубарную гематому. Повторяющиеся более обильные кровотечения приводят к скапливанию крови в прямокишечно-маточном углублении и формированию так называемой заматочной гематомы, отграниченной от брюшной полости фиброзной капсулой, спаянной с петлями кишечника и сальником.
В чрезвычайно редких случаях плодное яйцо, изгнанное из трубы, не погибает, а прикрепляется к париетальной или висцеральной брюшине органов брюшной полости (чаще всего к брюшине прямокишечно-маточного углубления). Развивается вторичная брюшная беременность, которая может существовать разное время, вплоть до доношенного срока. Еще реже плодное яйцо может имплантироваться в брюшной полости первично.
Яичниковая беременность редко существует длительное время. Обычно происходит наружный разрыв плодовместилища, сопровождающийся значительным кровотечением. Если беременность развивается на поверхности яичника, подобный исход наступает рано. В случае интрафолликулярной локализации прерывание происходит позже.
Шеечная беременность - редкая, но потенциально тяжёлая форма внематочной беременности из-за высокого риска кровотечения. Шеечную беременность обычно лечат назначением метотрексата.
Симптомы внематочной беременности
На протяжении первых нескольких недель внематочная беременность вызывает те же симптомы, что и обычная: отсутствие менструального цикла, усталость, тошнота и болезненность молочных желез.
Основные признаки внематочной беременности:
- Боль в области органов малого таза или брюшной полости, которая может быть острой односторонней, но со временем распространяться на всю брюшную полость. Боль усиливается при движении или напряжении.
- Вагинальное кровотечение.
Если Вы думаете, что беременны и при этом наблюдаете выше указанные симптомы, немедленно обратитесь за помощью к врачу.
Первые недели внематочной беременности ни чем не отличаются от обычной беременности. В этот период наблюдаются следующее:
- Отсутствие менструального цикла.
- Болезненность груди.
- Усталость.
- Тошнота.
- Частое мочеиспускание.
Но если внематочная беременность продолжает протекать, возникают другие симптомы, среди которых:
- Боль в области органов малого таза или брюшной полости (обычно к 6-8 недели после прекращения менструального цикла). Боль усиливается при движении или напряжении, бывает острой, односторонней, со временем распространяется на всю брюшную полость.
- Умеренное или сильное вагинальное кровотечение.
- Болезненные ощущения во время полового акта или физического осмотра врачом.
- Боль в области плеча в результате кровотечения в брюшную область под раздражения диафрагмы.
Симптомы ранней внематочной беременности и выкидыша часто одни и те же.
Обычно в начале беременности оплодотворенная яйцеклетка перемещается по фаллопиевой трубе в направлению к матке, где прикрепляется к стенке и начинает развиваться. Но в 2% диагностируемых случаев беременности оплодотворенная яйцеклетка останавливается вне матки и наступает внематочная беременность.
При внематочной беременности плод не может долго развиваться, но достигает такого размера, что приводит к разрыву трубы и кровотечению, что чревато летальным исходом для матери. Женщина, у которой симптомы внематочной беременности, требует оказания немедленной медицинской помощи. В большинстве случав внематочной беременности оплодотворенная яйцеклетка прикрепляется к фаллопиевой трубе. В редких случаях:
- Яйцеклетка прикрепляется и начинает расти в яичнике, в цервикальном канале или в брюшной полости (исключая органы репродуктивной системы).
- Одна или несколько яйцеклеток развиваются в матке при этом параллельно другая яйцеклетка (или несколько) растут в фаллопиевой трубе, цервикальном канале или брюшной полости.
- В очень редких случаях яйцеклетка начинает развиваться в брюшной полости после удаления матки (гистерэктомия).
Когда обращаться за помощью к врачу?
Если Вы ждете ребенка, внимательно наблюдайте за симптомами, которые могут указывать на внематочную беременность, особенно, если Вы к этому предрасположены.
При вагинальном кровотечении и острой боли в брюшной полости (до или после диагностирования беременности или во время лечения внематочной беременности):
- вызывайте скорую помощь;
- ложитесь в постель и отдохните;
- не делайте резких движений, пока врач не оценит состояние здоровья.
В случае постоянной незначительной боли в брюшной полости свяжитесь с лечащим врачом.
Наблюдение
Наблюдать значит, немножко подождать и посмотреть, не улучшиться ли состояние. Но при внематочной беременности из-за риска летального исхода оставаться дома и ждать чуда нельзя. Сразу вызывайте скорую помощь при первых признаках внематочной беременности.
Специалисты, к которым нужно обращаться
- гинеколог
- семейный врач
- врач скорой помощи
В случае диагностирования внематочной беременности лечение проводит гинеколог.
Формы
В отличие от МКБ-10 в отечественной литературе трубную беременность разделяют на:
- ампулярную;
- истмическую;
- интерстициальную.
Интерстициальная трубная беременность составляет чуть меньше 1% внематочной беременности. Больные с интерстициальной трубной беременностью в большинстве случаев обращаются к врачу позже, чем с ампулярной или истмической. Частота беременности в маточном углу возрастает до 27% у пациенток, имеющих в анамнезе сальпингоэктомию и ЭКО и ПЭ. С интерстициальной трубной беременностью связана большая часть смертей, обусловленных внематочной беременностью вообще, поскольку она часто осложняется разрывом матки.
Яичниковую беременность подразделяют на:
- развивающуюся на поверхности яичника;
- развивающуюся интрафолликулярно.
Брюшную беременность подразделяют на:
- первичную (имплантация в брюшной полости происходит первоначально);
- вторичную.
В зависимости от локализации имплантации плодного яйца внематочная беременность подразделяется на трубную, яичниковую, расположенную в рудиментарном роге матки, и брюшную. Среди всех случаев трубной беременности в зависимости от места плодовместилища различают ампуляриую, истмическую и интерстициальную. Яичниковая беременность может наблюдаться в двух вариантах: развивающаяся на поверхности яичника и внутри фолликула. Брюшная внематочная беременность делится на первичную (имплантация первоначально происходит на париетальной брюшине, сальнике или любых органах брюшной полости) и вторичную (прикрепление плодного яйца в брюшной полости после изгнания его из маточной трубы). Внематочная беременность в рудиментарном роге матки, строго говоря, следует относить к эктопической разновидности маточной беременности, но особенности ее клинического течения заставляют рассматривать данную локализацию в группе проксимальных вариантов внематочной беременности.
Среди всех видов внематочной беременности принято различать часто и редко встречающиеся формы. К первым относят ампулярную и истмическую локализацию трубной беременности, на долю которых приходится 93-98,5 % случаев. Ампулярная локализация трубной беременности встречается несколько чаще, чем истмическая.
К редким формам внематочной беременности относят интерстициальную (0,4-2,1%), яичниковую (0,4-1,3%), брюшную (0,1-0,9%). Еще реже встречается внематочная беременность, развивающаяся в рудиментарном роге матки (0,1-0.9%), в добавочной маточной трубе. К казуистике относят чрезвычайно редкие случаи многоплодной беременности с разнообразной локализацией: сочетание маточной и трубной, двусторонняя трубная и другие сочетания эктопической локализации плодного яйца.
Локализация эктопического плодовместилища тесно связана с особенностями, клинического течения заболевания, среди которых различают прогрессирующую и нарушенные формы. Нарушение беременности может происходить по типу наружного разрыва плодовместилища: разрыв яичника, рудиментарного рога матки, интерстициального отдела маточной трубы, часто - истмического отдела, редко - ампулярного. Второй вариант прерывания беременности - внутренний разрыв плодовместилища, или трубный аборт. По такому типу чаще всего происходит нарушение беременности, расположенной в ампулярном отделе трубы. В последние годы в связи с улучшением диагностических возможностей появилась тенденция к выделению регрессирующей формы эктопической беременности.
Абдоминальная (брюшная) беременность
Относят к редким формам эктопической беременности (0,3–0,4%). Локализация брюшной беременности различна: сальник, печень, крестцово-маточные связки, прямокишечно-маточное углубление. Она может быть первичной (имплантация происходит в органах брюшной полости) и вторичной (первоначально имплантация происходит в трубе, а затем вследствие трубного аборта оплодотворенная яйцеклетка изгоняется из трубы и вторично имплантируется в брюшной полости). Различие это представляет чисто теоретический интерес, и установить первоначальную имплантацию можно только путем гистологического исследования, так как к моменту операции труба бывает уже макроскопически неизмененной.
Брюшная беременность, как первичная, так и вторичная, встречается чрезвычайно редко. Прогрессирующая первичная беременность практически не диагностируется; прерывание ее дает картину нарушенной трубной беременности.
Вторичная брюшная беременность возникает после трубного аборта или разрыва трубы, крайне редко - после разрыва матки. Брюшная беременность может донашиваться до больших сроков, что представляет серьезную угрозу для жизни женщины, плод при этом редко является жизнеспособным. Более чем у половины плодов обнаруживаются пороки развития.
Вторичную брюшную беременность можно заподозрить у женщин, имевших на ранних сроках эпизоды болей в низу живота, сопровождавшиеся небольшими кровянистыми выделениями из влагалища. Типичны жалобы женщины на болезненные шевеления плода. При наружном обследовании больной можно выявить неправильное положение плода. четко прощупать его мелкие части. Отсутствуют сокращения плодовместилнща, которые обычно определяются при пальпации. При внутреннем обследовании следует обратить внимание на смещение шейки маткн вверх и в сторону. В некоторых случаях можно отдельно от плодовместилища пальпировать матку. Ультразвуковое сканирование выявляет отсутствие стенки матки вокруг плодного пузыря.
Яичниковая беременность
Одна из редких форм внематочной беременности, ее частота составляет 0,1–0,7%. Различают две формы указанной беременности: интрафолликулярную и эпиофоральную. При интрафолликулярной форме оплодотворение и имплантация происходит в фолликуле, при эпиофоральной - на поверхности яичника.
Шеечная беременность
Частота колеблется от 1 на 2400 до 1 на 50 000 беременностей. Считают, что риск ее возникновения повышает предшествующий аборт или кесарево сечение, синдром Ашермана, применение матерью во время беременности диэтилстильбэстрола, миома матки, экстракорпоральное оплодотворение и перенос эмбриона. Ультразвуковые признаки шеечной беременности:
- отсутствие плодного яйца в матке или ложное плодное яйцо;
- гиперэхогенность эндометрия (децидуальная ткань);
- неоднородность миометрия;
- матка в виде песочных часов;
- расширение канала шейки матки;
- плодное яйцо в канале шейки матки;
- плацентарная ткань в канале шейки матки;
- закрытый внутренний зев.
После подтверждения диагноза определяют группу крови и резус-фактор, устанавливают венозный катетер, получают письменное согласие больной на выполнение при необходимости экстирпации матки. Все это вызвано высоким риском массивного кровотечения. Имеются сообщения об эффективности при шеечной беременности интраамниального и системного применения метотрексата. Диагноз шеечной беременности часто выставляют только во время диагностического выскабливания по поводу предполагаемого аборта в ходу или неполного аборта, при начавшемся обильном кровотечении. Для остановки кровотечения в зависимости от его интенсивности используют тугую тампонаду влагалища, прошивание боковых сводов влагалища, наложение кругового шва на шейку матки, введение в канал шейки матки катетера Фолея и раздувание манжетки. Применяют также эмболизацию кровоточащих сосудов, перевязку маточных или внутренних подвздошных артерий. При неэффективности всех перечисленных мероприятий производят экстирпацию матки.
Беременность в рудиментарном роге матки
Встречают в 0,1–0,9% случаев. Анатомически эту беременность можно отнести к маточной, однако в связи с тем, что в большинстве случаев рудиментарный рог не имеет сообщения с влагалищем, клинически такая беременность протекает как эктопическая.
Беременность в зачаточном роге, имеющем недостаточно развитый мышечный слой и неполноценную слизистую оболочку, возникает при следующих условиях: полость рога сообщается с маточной трубой, в слизистой оболочке не происходит фазы десквамации и, следовательно, не происходит формирования гематометры, препятствующей имплантации плодного яйца. Механизм проникновения бластоцисты в полость рудиментарного рога, по-видимому, связан с транспернтонеальнон миграцией сперматозоидов или яйцеклетки.
Прогрессирующая беременность диагностируется чрезвычайно редко. Заподозрить ее можно на основании необычных данных внутреннего гинекологического исследования: увеличенная матка (при сроках свыше 8 нед несоответственно сроку задержки менструации) отклонена в сторону; с противоположной стороны определяется опухолевидное безболезненное образование мягковатой консистенции, связанное с маткой толстой ножкой. Неоценимую помощь оказывает ультразвуковое исследование или лапароскопия.
Нарушение беременности происходит по типу наружного разрыва плодовместилнща, сопровождается обильным кровотечением и требует экстренного хирургического вмешательства. Объем операции в типичных случаях - удаление рудиментарного рога вместе с прилегающей маточной трубой.
Интралигаментарная беременность
Составляет 1 на 300 случаев внематочной беременности. Возникает обычно вторично, при разрыве маточной трубы по брыжеечному краю и проникновении плодного яйца между листками широкой связки. Интралигаментарная беременность возможна также при свище, соединяющем полость матки и параметрий. Плацента может располагаться на матке, мочевом пузыре или стенке таза. Если удалить плаценту невозможно, ее оставляют. Имеются сообщения об успешном родоразрешении доношенных интралигаментарных беременностей.
Редкие варианты эктопической беременности
Сочетание маточной и внематочной беременности
Частота, по данным разных авторов, составляет от 1 на 100 до 1 на 30 000 беременностей. Она располагается выше после индукции овуляции. Определив плодное яйцо в матке, при УЗИ нередко не обращают внимания на второе плодное яйцо. Результаты многократного исследования уровня бета-субъединицы ХГТ не отличаются от таковых при нормальной беременности. В большинстве случаев производят операцию по поводу внематочной беременности и не прерывают маточную. Возможно также введение в плодное яйцо, расположенное в маточной трубе, калия хлорида (при лапароскопии или через боковой свод влагалища). Метотрексат не применяют.
Многоплодная внематочная беременность
Встречается еще реже, чем сочетание маточной и внематочной беременности. Известно множество вариантов количества и локализации плодных яиц. Описано около 250 случаев внематочной беременности двойней. В большинстве случаев это ампулярные или истмические трубные беременности, однако описаны также яичниковая, интерстициальная трубная и брюшная беременность. Внематочные беременности двойней и тройней возможны после резекции маточной трубы и ЭП. Лечение такое же, как при одноплодной беременности.
Беременность после экстирпации матки
Самый редкий вид внематочной беременности - беременность после влагалищной или абдоминальной экстирпации матки. Имплантация эмбриона в маточной трубе происходит незадолго до или в 1-е сутки после операции. Внематочная беременность возможна в любые сроки после операции при наличии сообщения брюшной полости с культей шейки матки или влагалища.
Хроническая внематочная беременность
Это состояние, когда плодное яйцо после гибели не полностью организуется, и в маточной трубе остаются жизнеспособные ворсины хориона. Хроническая внематочная беременность возникает в тех случаях, когда лечение по каким-либо причинам не проводилось. Ворсины хориона вызывают повторные кровоизлияния в стенку маточной трубы, она постепенно растягивается, но обычно не разрывается. При хронической внематочной беременности 86% больных отмечают боль внизу живота, 68% - кровянистые выделения из половых путей. Сразу оба симптома наблюдают у 58% женщин. У 90% больных менструации отсутствуют в течение 5–16 нед (в среднем 9,6 нед), почти у всех определяют объемное образование в малом тазу. Изредка при хронической внематочной беременности возникает сдавление мочеточников или кишечная непроходимость. Наиболее информативный метод диагностики хронической внематочной беременности - УЗИ. Концентрация β-субъединицы ХГТ в сыворотке крови низкая или нормальная. Показана сальпингоэктомия. Сопутствующее асептическое воспаление приводит к спаечному процессу, в связи с этим вместе с маточной трубой нередко приходится удалять и яичник.
Самопроизвольное выздоровление
В некоторых случаях внематочная беременность прекращает развиваться, а плодное яйцо постепенно исчезает, или происходит полный трубный аборт. Хирургическое лечение при этом не требуется. Частота такого исхода внематочной беременности и условия, предрасполагающие к нему, неизвестны. Невозможно также оценить его прогноз. Содержание β-субъединицы ХГТ не может служить ориентиром.
Персистирующая внематочная беременность
Наблюдают после органосохраняющих операций на маточных трубах (сальпинготомии и искусственного трубного аборта). При гистологическом исследовании эмбрион, как правило, отсутствует, а в мышечной оболочке обнаруживают ворсины хориона. Имплантация происходит медиально от рубца на маточной трубе. Возможна имплантация ворсин хориона в брюшной полости. В последнее время частота персистирующей внематочной беременности возросла. Это объясняют широким распространением органосохраняющих операций на маточных трубах. Характерно отсутствие снижения бета-субъединицы ХГТ после операции. Рекомендуют определение бета-субъединицы ХГТ или прогестерона на 6-е сутки после операции и затем каждые 3 сут. Риск персисистирующей внематочной беременности зависит от типа операции, исходной концентрации бета-субъединицы ХГТ, срока беременности и размеров плодного яйца. Задержка менструации менее чем на 3 нед и диаметр плодного яйца менее 2 см повышают риск персистирующей внематочной беременности. При персистирующей внематочной беременности проводят как хирургическое (повторная сальпинготомия или, чаще, сальпингоэктомия), так и консервативное лечение (применение метотрексата). Многие авторы предпочитают консервативное лечение, поскольку ворсины хориона могут находиться не только в маточной трубе и, следовательно, не всегда их определяют во время повторной операции. При нарушении гемодинамики показана операция.
Осложнения и последствия
Внематочная беременность может разорвать фаллопиеву трубу, что уменьшает шансы на следующую беременность.
Следует диагностировать внематочную беременность на ранней стадии для безопасности женщины и предотвращения сильного кровотечения. Перфоративная внематочная беременность требует немедленного хирургического вмешательства с целью остановки сильного кровотечения в брюшной полости. Разорванная фаллопиева труба удаляется полностью или частично.
Диагностика внематочной беременности
Если подозреваете, что беременны, купите тест на определение беременности или сдайте анализ мочи. Для определения внематочной беременности врач:
- сделает осмотр органов малого таза для выявления размера матки и наличия образований в брюшной полости;
- назначит анализ крови для выявления гормона беременности (анализ повторяется через 2 дня). На раннем этапе беременности уровень этого гормона удваивается каждые два дня. Низкий его уровень свидетельствует об аномалии – внематочной беременности.
- УЗИ показывает изображение внутренних органов. Врач диагностирует беременность на 6 недели от последнего менструального цикла.
В большинстве случаев внематочную беременность можно определить в процессе вагинального исследования, УЗИ и анализа крови. При симптомах внематочной беременности нужно:
- пройти вагинальный осмотр, в процессе которого врач определит болезненность в области матки или фаллопиевых трубах, увеличение размеров матки больше обычного;
- сделать УЗИ (трансвагинально или абноминально), которое предоставляет четкое изображение органов и их структуры в нижней части брюшной полости. Трансвагинальное исследование (УЗИ) более надежный способ диагностирования беременности, которую можно определить уже на 6 неделе с момента последнего менструального цикла. В случае внематочной беременности врач не увидит признаков эмбриона или плода в матке, но анализ крови будет свидетельствовать о повышенном уровне гормонов.
- сдать анализ крови два или больше раза для определения уровня гормонов (человеческий хорионический гонадотропин) с промежутком в 48 часов. В первые недели нормальной беременности уровень этого гормона удваивается каждые два дня. Низкий или слабо возрастающий его уровень свидетельствует о внематочной беременности или выкидыше. Если уровень этого гормона слишком низкий, нужно сделать дополнительные анализы для выявления причины.
Иногда проводят лапароскопию для определения внематочной беременности, которую можно увидеть и прервать на 5 неделе. Но ее используют не часто, поскольку УЗИ и анализ крови дают точные результаты.
Основные жалобы больных с эктопической беременностью:
- задержка менструации (73%);
- кровянистые выделения из половых путей (71%);
- боли различного характера и интенсивности (68%);
- тошнота;
- иррадиация боли в поясничную область, прямую кишку, внутреннюю поверхность бедра;
- сочетание трех из вышеперечисленных симптомов.
Лабораторные и инструментальные исследования при внематочной беременности
Наиболее информативны в диагностике внематочной беременности: определение концентрации β-субъединицы хорионического гонадотропина (ХГТ) в крови, УЗИ и лапароскопия.
Для ранней диагностики проводят:
- трансвагинальное УЗИ;
- определение содержания β-субъединицы ХГТ в сыворотке крови.
Комбинация трансвагинального УЗИ и определения концентрации β-субъединицы ХГТ позволяет диагностировать беременность у 98% больных с 3-й недели беременности. Ультразвуковая диагностика внематочной беременности включает измерение толщины эндометрия, соногистерографию, цветную допплерометрию. Беременность в маточном углу можно заподозрить при ассиметрии матки, ассиметричной позиции плодного яйца, выявляемые при УЗИ.
Основные критерии ультразвуковой диагностики внематочной беременности:
- неоднородные придатковые структуры и свободная жидкость в брюшной полости (26,9%);
- неоднородные придатковые структуры без свободной жидкости (16%);
- эктопически расположенное плодное яйцо с живым эмбрионом (сердцебиение есть) (12,9%);
- эктопическое расположение эмбриона (сердцебиения нет) (6,9%).
По результатам УЗИ выделяют 3 типа эхографической картины полости матки при внематочной беременности:
- I - утолщенный от 11 до 25 мм эндометрий без признаков деструкции;
- II - полость матки расширена, переднезадний размер от 10 до 26 мм, содержимое в основном жидкостное, неоднородное за счет гематометры и отторгнутого в различной степени гравидарного эндометрия;
- III - полость матки сомкнута, М-эхо в виде гиперэхогенной полоски от 1,6 до 3,2 мм (Кулаков В.И., Демидов В.Н., 1996).
Для уточнения диагноза трубной беременности, нарушенной по типу внутреннего разрыва плодовместилища, существуют многочисленные дополнительные методы исследования. Наиболее информативными и современными являются следующие:
- Определение в сыворотке крови или в моче хорионического гонадотропина или его бета-субъединицы (бета-хорионический гонадотропин).
- Ультразвуковое сканирование.
- Лапароскопия.
В настоящее время существуют много способов определения хорионического гонадотропина. Одни из них (например, биологические) утратили свою ведущую роль. Благодаря высокой специфичности и чувствительности, предпочтение отдают радиоиммунологическому методу количественного определения В-хорионического гонадотропина в сыворотке крови. Положительную оценку заслужили иммуноферментные методы выявления хорионического гонадотропина в моче, а также другие варианты иммунологических тестов (капиллярные, пластиночные). Имеют право на существование такие широко известные серологические методы определения хорионического гонадотропина в моче, как реакция торможения агглютинации эритроцитов или осаждения частиц латекса. Все лабораторные методы диагностики беременности высокоспецифичны: правильные ответы наблюдаются от 92 до 100 % уже с 9-12-го дня после оплодотворения яйцеклетки. Однако они устанавливают лишь факт существования беременности без уточнения ее локализации, поэтому могут быть использованы для. проведения дифференциального диагноза с воспалительным процессом в придатках, апоплексией яичника, эндометриозом придатков и тому подобными заболеваниями.
Ультразвуковое исследование (УЗИ) является широко распространенным неинвазивным методом, который в сочетании с определением бета-хорионического гонадотропина может обеспечить высокую диагностическую точность. К основным признакам трубного аборта, выявленным с помощью УЗИ относят отсутствие плодного яйца в полости матки, увеличение придатков, наличие жидкости в прямокишечно-маточном углублении. Пульсация сердца эмбриона при эктопической беременности регистрируется редко.
Трансвагинальное УЗИ позволяет определить плодное яйцо в полости матки при концентрации бета-хорионического гонадотропина в сыворотке крови 1000-1200 МЕ/л (примерно через 5 дней от начала последней менструации). С помощью трансабдоминального УЗИ плодное яйцо в полости матки можно обнаружить при концентрации бета-хорионического гонадотропина в сыворотке крови более 6000 МЕ/л.
Наиболее информативным методом, позволяющим почти со стопроцентной точностью проводить дифференциальный диагноз, является лапароскопия. Высокая оценка диагностических возможностей лапароскопии несколько снижается тем, что данный метод является агрессивным, его нельзя использовать у всех больных, так как в процессе его осуществления возможны осложнения.
Противопоказаниями к лапароскопии являются сердечная и легочная недостаточность; все виды шока, перитонит; кишечная непроходимость; все заболевания и состояния, сопровождающиеся нарушением свертывания крови; спаечный процесс в брюшной полости; метеоризм; ожирение; наличие инфекционных заболеваний. Серьезные осложнения нечасто сопровождают лапароскопию. Чаще всего встречаются повреждения тонкой и толстой кишки, сальника, сосудов, а также эмфизема брюшной стенки, сальника и средостения. Поэтому до сегодняшнего дня остается актуальным мнение о том, что эндоскопию следует проводить как завершающий этап обследования.
Не потерял своего значения и такой хорошо известный гинекологам метод, каким является пункция маточно-прямокишечного углубления брюшной полости, проводимая через задний свод влагалища. Получение жидкой темной крови с мелкими сгустками подтверждает наличие трубной беременности. Однако следует помнить, что отсутствие крови в пунктате не позволяет делать категоричного заключения.
Во многих случаях дифференциальной диагностике помогает гистологическое исследование соскоба эндометрия. Отсутствие ворсин хориона при наличии децидуальных превращений слизистой оболочки или других более тонких изменений эндометрия (структуры обратного развития слизистой оболочки после нарушения беременности, клубки спиральных сосудов, трансформация маточного эпителия в виде феномена Ариас - Стеллы и «светлых желез» Овербека) свидетельствует чаще всего в пользу эктопической беременности.
В трудных для диагностики случаях можно использовать гистеросальпингографию с введением водорастворимых контрастирующих веществ или ее разновидность - селективную сальпингографию после предварительной катетеризации маточных труб при гистероскопии. Проникновение контрастирующего вещества между плодным яйцом и стенкой трубы (симптом обтекания) и неравномерное пропитывание им плодного яйца характерны для трубной беременности.
Прогрессирующая трубная беременность, к сожалению, диагностируется довольно редко. Причина этого - отсутствие убедительной клинической симптоматики. Однако использование современных методов исследования дает возможность распознать эктопическую беременность до ее прерывания. Ранняя диагностика, в свою очередь, способствует своевременному адекватному лечению, сохраняющему не только здоровье, но и репродуктивную функцию женщины.
Прогрессирующая трубная беременность существует короткий промежуток времени: 4-6 нед, редко дольше. Явных симптомов, характерных только для прогрессирующей эктопической беременности, практически нет. При задержке или при необычных для больной месячных могут появиться признаки, свойственные физиологической или осложненной маточной беременности: извращение вкуса, тошнота, слюнотечение, рвота, нагрубание молочных желез, иногда незначительные боли в низу живота, не имеющие определенного характера. Общее состояние больной вполне удовлетворительное. Гинекологическое исследование при ранних сроках прогрессирующей трубной беременности обычно не выявляет данных, подтверждающих диагноз. Цианоз и разрыхление слизистой оболочки влагалища и шейки матки выражены незначительно. За счет гиперплазии и гипертрофии мышечного слоя и превращения слизистой оболочки в децидуальную размеры матки в первые 6-7 нед соответствуют сроку задержки менструации. Увеличение матки, однако, не сопровождается изменением ее формы, которая остается грушевидной, несколько уплощенной в переднезаднем направлении. Слабо выражено размягчение перешейка. В некоторых случаях удается пальпировать увеличенную трубу и через боковые своды обнаружить пульсацию сосудов. Значительно проще заподозрить прогрессирующую трубную беременность, если длительность ее существования превышает 8 нед. Именно с этого времени обнаруживается отставание размеров матки от предполагаемого срока беременности. Возрастает возможность выявления утолщенной маточной трубы.
Все перечисленные выше микросимптомы заставляют подозревать прогрессирующую трубную беременность, если они обнаружены у женщин, уже имевших в прошлом внематочную беременность, аборты, осложненное течение аппендицита, перенесших воспалительные процессы придатков, страдавших бесплодием или пользовавшихся внутриматочными или гормональными контрацептивами.
Уточнение диагноза в подобных случаях должно осуществляться только в условиях стационара. План обследования больной зависит от оснащенности больницы, ее лабораторных и аппаратных возможностей. Оптимальный вариант обследования: обязательное определение хорионического гонадотропина в сыворотке крови или в моче и ультразвуковое сканирование, при необходимости - лапароскопия.
При невозможности использования УЗИ и лапароскопии обследование занимает более длительное время. Проведение диагностических мероприятий может быть двояким в зависимости от отношения пациентки к возможной маточной беременности. Подтвердив желанную беременность любым доступным методом определения хорионического гонадотропина. врач осуществляет динамическое наблюдение за больной в течение такого времени, которое позволит определить локализацию плодного яйца обычным влагалищным исследованием. Если женщина не заинтересована в беременности, то можно произвести выскабливание полости матки и гистологическое исследование удаленной ткани или гнстеросальпингографию. Еще раз следует подчеркнуть, что обследование больной с подозрением на прогрессирующую эктопическую беременность следует проводить в стационаре, где в любой момент может быть развернута операционная для оказания экстренной хирургической помощи.
Последующая диагностика после лечения
Через неделю после лечения внематочной беременности снова нужно проверять несколько раз уровень гормона беременности (человеческого хорионического гонадотропина). Если его уровень падает, то внематочная беременность прервана (иногда в первые дни после лечения уровень гормона может повышаться, но потом, как правило, падает). В некоторых случаях анализы повторяются более длительное время (от недель до месяцев), пока врач не убедится, что уровень гормона упал до минимума.
О чем следует подумать?
Если Вы беременны и находитесь в группе риска, следует тщательно обследоваться. Врачи не всегда соглашаются по поводу факторов риска внематочной беременности, но очевидно одно - риск возрастает после истории внематочной беременности, операции на фаллопиевых трубах или беременности с одновременной внутриматочной спиралью.
Тест на определение беременности, который продается в аптеках и предполагает анализ мочи, всегда точно укажет на состояние беременности, но не может выявить патологию, а именно, внематочную беременность. Поэтому после того, как Вы получили позитивный результат в домашних условиях, и подозреваете внематочную беременность, нужно обратиться к врачу, который назначит анализ крови и УЗИ в случае необходимости.
Дифференциальная диагностика
Для дифференциальной диагностики неразвивающейся или прерывающейся маточной беременности и внематочной беременности проводят выскабливание полости матки. При внематочной беременности в соскобе выявляют децидуальную ткань без ворсин хориона, феномен Ариас-Стеллы (гиперхромные клетки эндометрия). При прерывающейся маточной беременности в соскобе имеются остатки или части плодного яйца, элементы хориона.
Прогрессирующую трубную беременность дифференцируют с:
- маточной беременностью ранних сроков;
- дисфункциональным маточным кровотечением;
- хроническим воспалением придатков матки.
Прерывание беременности по типу разрыва трубы дифференцируют с:
- апоплексией яичника;
- перфорацией язвы желудка и двенадцатиперстной кишки;
- разрывом печени и селезенки;
- перекрутом ножки кисты или опухоли яичника;
- острым аппендицитом;
- острым пельвиоперитонитом.
Беременность, прервавшуюся по типу разрыва внутреннего плодовместилища (трубный аборт) необходимо дифференцировать с:
- абортом;
- обострением хронического сальпингоофорита;
- дисфункциональными маточными кровотечениями;
- уровень гормона беременности в крови ниже 5.000;
- срок беременности - до 6 недель;
- у эмбриона еще нет сердечной деятельности.
- Если гормональный уровень не падает и кровотечение не прекращается после приема метотриксата, нужно делать операцию.
- После операции можно принимать метотриксат.
- Сальпингостомия. Эмбрион удаляется путем его извлечения через маленькое отверстие в маточной трубе, который заживает сам по себе или же накладываются швы. Такое хирургическое вмешательство проводится, если эмбрион меньше 2 см и расположен в дальнем конце маточной трубы.
- Сальпингэктомия. Удаляется часть фаллопиевой трубы, а ее части соединяются. Эта операция проводится в случае растяжения трубы и риска ее разрыва.
- гормональный уровень меньше 5.000;
- прошло не больше 6 недели с момента последнего менструального цикла;
- у эмбриона пока нет сердечного ритма.
- возможно, будет трудно забеременеть;
- риск повторной внематочной беременности достаточно высок.
Если внематочная беременность протекает уже более длительное время, более безопасным вариантом является операция. При возможности делают лапароскопию (небольшой разрез брюшной полости), но в экстренном случае разрез будет значительно больше.
В большинстве случаев внематочная беременность прерывается сразу во избежание разрыва фаллопиевой трубы и сильной потери крови. Лечение зависит от срока диагностирования беременности и общего состояния здоровья женщины. Если при внематочной беременности отсутствует кровотечение, женщина может выбрать средство ее прерывания - медицинские препараты или хирургическое вмешательство. Медицинские препараты. Такой препарат как метотрексат используют с целью прерывания внематочной беременности. В этом случае исключается общая анестезия и разрез полости. Но он вызывает побочные эффекты и требует анализа крови на протяжении нескольких недель для того, чтобы убедиться в эффективности лечения.
Метотрексат имеет позитивное действие, если:
Хирургическое вмешательство
Если внематочная беременность вызывает серьезные симптомы, например, кровотечение и высокий уровень гормона, нужно проводить операцию, поскольку вероятность эффективности медицинских препаратов снижается до минимума, а разрыв фаллопиевой трубы становится очевидным. По возможности делают лапароскопию (маленький разрез полости). В случае разрыва фаллопиевой трубы требуется неотложное хирургическое вмешательство.
Иногда очевидно, что внематочная беременность закончится произвольным выкидышем. Тогда лечение не требуется. Но врач все-таки настоит на анализах крови, чтобы убедиться в том, что уровень гормона падает.
Иногда внематочная беременность не поддается лечению:
Оперативное лечение внематочной беременности
При внематочной беременности первым делом назначают Метотрексат, но при этом несколько раз делаются анализы крови.
Проводится несколько видов оперативного вмешательства при трубной внематочной беременности: сальпингостомия (создание отверстия в маточной трубе, соединяющей ее полость с брюшной полостью) или сальпингэктомия (удаление маточной трубы).
Сальпингостомия оказывает действие сродное приему метотрексата, поскольку оба средства имеют одинаковую эффективность и сохраняют возможность будущей беременности.
Операция - быстрый способ решения проблемы, но после нее остаются рубцы, которые могут провоцировать проблемы во время будущей беременности. Операции на фаллопиевой трубе наносят ей вред в зависимости от места прикрепления и размера эмбриона, а также от вида хирургического вмешательства.
Хирургическое вмешательство является единственным способом прерывания внематочной беременности, если срок превышает более 6 недель или наблюдается внутреннее кровотечение.
На любом сроке хирургическое прерывание внематочной беременности является самым эффективным способом. Если срок беременности более 6 недель, при этом наблюдается кровотечение, операция является единственным способом решения проблемы. По возможности проводят лапароскопию (незначительный разрез полости), после которой процесс восстановления протекает не долго.
Выбор хирургического вмешательства
Прерывание внематочной беременности осуществляется двумя способами, а именно, путем сальпингостомии и сальпингэктомии.
Эти оба хирургических вмешательства проводятся путем лапароскопии (небольшого разреза) или обычной операции в брюшной полости. Лапароскопия наносит меньше вреда, и процесс восстановления длится быстрее, нежели лапотомия (вскрытие брюшной полости). Но в случае брюшной внематочной беременности или эктренного прерывания внематочной беременности, как правило, проводится лапоротомия.
О чем следует подумать?
Когда эмбрион находится в неповрежденной фаллопиевой трубе, врач приложит все усилия для прерывания беременности без повреждения трубы. В случае порыва фаллопиевой трубы проводится экстренная операция по прерыванию беременности.
Лечение внематочной беременности в домашних условиях
Если Вы входите в группу повышенного риска, купите тест на определение беременности. При позитивном результате идите к гинекологу, который должен подтвердить беременность. Расскажите врачу о своих опасениях.
Если Вы принимаете метотриксат для прерывания внематочной беременности, будьте готовы к побочным эффектам.
Если Вы прервали внематочную беременность, не важно, на какой неделе, возможно, потребуется время для оплакивания потери. Часто женщины испытывают депрессию в результате резкой гормональной перемены после прерывания беременности. Если симптомы депрессии наблюдаются более длительное время, нужно пойти на консультацию к психологу.
Поговорите с другими женщинами, которые пережили такую же потерю, или с друзьями.
Медикаментозное лечение внематочной беременности
Медицинские препараты используются только на ранних сроках диагностирования внематочной беременности (когда эмбрион не разорвал фаллопиевую трубу). Медицинские препараты наносят меньше вреда фаллопиевым трубам, нежели операция.
Их назначают на ранних сроках диагностирования внематочной беременности при отсутствии кровотечения, а также, когда:
В случае срока беременности больше 6 недель, проводят хирургическое вмешательство, которое считается более безопасным и верным способом прерывания беременности.
О чем следует подумать?
На раннем сроке внематочной беременности назначают метотриксат, но если срок превышает больше 6 недель, операция считается более безопасным и верным способом ее прерывания.
При этом нужно несколько раз делать анализ крови для уверенности в том, уровень гормона падает.
Метотрексат может вызывать неприятные побочные эффекты, например, тошноту, расстройство желудка или диарею. Согласно статистике, одна из четырех женщин испытывают боли в брюшной полости при повышении дозировки этого препарата с целью достижения большей эффективности. Боль может быть результатом продвижения плода в фаллопиевой трубе или негативного воздействия препарата на организм.
Метотрексат или операция?
Если внематочную беременность диагностируют на раннем сроке и она не вызвала разрыва фаллопиевой трубы, разрешено применение метотрексата. При этом нет необходимости делать операцию, вред - минимальный, а женщина может снова беременеть. Если Вы не планируете родить еще одного ребенка в будущем, идеальным вариантом является хирургическое вмешательство, поскольку результат будет достигнут быстрее, а риск кровотечения будет сведен до минимума.
Другие виды лечения
Внематочная беременность составляет угрозу для жизни женщины, поэтому немедленно принимаются меры для ее прерывания. С этой целью проводится хирургическое вмешательство, назначаются определенные медицинские препараты и делаются анализы крови. Не существует других способом лечения этого состояния, поскольку существует риск сильного кровотечения и летального исхода.
Профилактика
Если Вы курите, нужно отказаться от этой вредной привычки, поскольку курильщики более подвержены аномалиям беременности, при этом, чем больше Вы курите, тем больше повышается риск внематочной беременности.
Безопасный секс (например, использование презерватива) - профилактика венерических заболеваний, и, следственно, воспалительных процессов органов малого таза, которые приводят к образованию рубцовой ткани в фаллопиевых трубах, что является причиной внематочной беременности.
Предотвратить внематочную беременность невозможно, но своевременная диагностика (в самом начале) поможет избежать осложнений, которые могут привести к летальному исходу. Женщины, которые входят в группу риска, должны тщательно обследоваться на раннем сроке беременности.
Прогноз
Женщина всегда тяжело переживает прерывание беременности. Некоторое время можно даже погоревать и заручиться поддержкой близких и друзей в этот нелегкий период. Иногда появляется депрессия. Если она наблюдается больше двух недель, проконсультируйтесь с врачом. Часто женщин беспокоит такой вопрос, как сможет ли она снова забеременеть. Внематочная беременность не значит, что женщина становится бесплодной. Но ясно одно:
При повторной беременности обязательно расскажите врачу о предыдущей внематочной беременности. Регулярные анализы крови в первые недели беременности помогут выявить возможные отклонения на ранней стадии.
Будущая фертильность
Будущая фертильность и возможность повторения внематочной беременности зависят от того, входите ли Вы в группу повышенного риска. Факторы риска: курение, использование вспомогательных репродуктивных технологий и повреждение фаллопиевой трубы. Если у Вас неповрежденная одна фаллопиева труба, сальпингостомия и сальпингэктомия влияют одинаково на Вашу способность снова забеременеть. При повреждении второй трубы врач обычно рекомендует сальпингостомию, которая повышает шансы снова стать мамой.
Беременность называется внематочной, когда оплодотворенная яйцеклетка имплантируется в фаллопиевой трубе, яичнике, брюшной полости или шейке матки. Выносить и родить ребенка в таком случае невозможно, кроме того, патология представляет опасность для здоровья и жизни самой женщины. Поэтому важно как можно раньше обнаружить симптомы внематочной беременности, провести диагностику и лечение.
Выраженность признаков может быть различной. Иногда женщины уже на ранних сроках определяют у себя проявления патологии. Но бывают ситуации, когда о внематочном закреплении плодного яйца становится известно после резкого ухудшения самочувствия и вызова бригады скорой помощи.
Но существует несколько признаков, которые могут свидетельствовать о внематочном закреплении эмбриона:
- Часто тест срабатывает позже, чем при нормальной беременности. Это связано с тем, что концентрация ХГЧ повышается медленно. При внематочном расположении эмбриона сроки диагностики смещаются на 2-3 дня по сравнению с нормальными.
- После первого дня задержки вторая полоска теста проявляется . Это также объясняется медленным ростом уровня ХГЧ в моче.
Если специалист подозревает развитие внематочной беременности, назначаются следующие исследования:
- Лабораторный анализ крови на ХГЧ . Хорионический гонадотропин человека в крови возрастает более динамично, чем в моче. Поэтому подтвердить беременность таким способом можно на более ранних сроках: на 5-6 день после оплодотворения. Чтобы выяснить, является ли она внематочной, необходимо сравнить данные нескольких исследований. При нормальной беременности уровень ХГЧ возрастает вдвое каждые 2 дня, при патологической изменения незначительные.
- Трансвагинальное УЗИ . С помощью ультразвукового исследования положение эмбриона иногда можно определить с 3 недели беременности, но чаще всего оно обнаруживается только к 4-5. Если у врача есть подозрения на внематочную беременность, но плодное яйцо не видно (его размеры крайне малы), то назначается повторное обследование или проводится госпитализация женщины для того, чтобы она находилась под постоянным врачебным контролем. Трансвагинальное УЗИ – наиболее достоверный метод диагностики внематочной беременности, но и он в 10% случаев дает ошибку: плодное яйцо рассматривается как сгусток крови или жидкости. Поэтому обследование всегда проводится в сочетании с анализом крови на ХГЧ.
- . Процедура проводится как диагностическая только по показаниям: когда есть серьезные подозрения на внематочную беременность (симптомы, динамика ХГЧ), но подтвердить его при помощи УЗИ не удается. Лапароскопическая операция проводится под наркозом, при помощи специальных инструментов выполняются небольшие проколы, куда вводится трубка с камерой и светом, и врач осматривает органы через изображение на мониторе. Если обнаруживается внематочная беременность, то сразу же выполняются лечебные мероприятия (удаление плодного яйца и др.).

Симптомы
Так как протекает внематочная беременность по-разному, специфические симптомы могут проявляться постепенно, с запозданием или вовсе отсутствовать до развития экстренного состояния (с кровотечением, разрывом фаллопиевой трубы и т.д.). Поэтому надеяться только на ухудшение самочувствия не стоит, необходимо параллельно проводить диагностические процедуры: определение ХГЧ, УЗИ.
Первые симптомы внематочной беременности совпадают с таковыми у обычной: , появляется общая слабость, сонливость, набухают молочные железы. Патологическая имплантация вначале ничем себя не проявляет. Женщина также может переживать : тошноту, рвоту, головокружения.
На этом этапе определить внематочную беременность иногда можно с помощью теста на уровень ХГЧ в моче. Как уже было отмечено выше, в данном случае его результаты могут запаздывать на несколько дней, так как гормон вырабатывается медленнее, чем обычно. Поэтому если женщина отмечает у себя признаки беременности, но тест выдает отрицательный результат, вероятно, плодное яйцо закрепилось за пределами матки.
Внематочная беременность на ранних сроках имеет такие же симптомы, как и обычная, но их характер несколько отличается:
- . Симптомы внематочной беременности до задержки менструации – мажущие выделения или небольшие кровотечения. При имплантации эмбриона в стенку матки они кратковременны, длятся несколько часов. Но если он закрепился за ее пределами, этот симптом будет более интенсивным и продолжительным.
- . Часто такие ощущения возникают внизу живота. При нормальной беременности они тянущие, развиваются из-за повышенного тонуса матки. При внематочной сопровождают процесс имплантации и развития эмбриона, могут быть локализованы в разных областях - там, где прикрепилось оплодотворенное яйцо. Позже боль распространяется на весь живот. Ее интенсивность постоянно нарастает - от едва заметной вначале, до резкой, схваткообразной через несколько дней.
- Общее недомогание . Нормальная беременность на ранних сроках может сопровождаться снижением работоспособности, повышенной сонливостью, усталостью. При внематочной все эти симптомы выражены сильнее, кроме того развиваются головокружения, обмороки.
- Токсикоз . Тошнота и рвота часто сопровождают нормальную беременность. При патологическом состоянии эти проявления более выраженные, усиливаются с каждым днем.
На более поздних сроках симптомы внематочной беременности нарастают быстрее, а в критической ситуации – стремительно. У женщины резко снижается артериальное давление, часты головокружения, температура тела повышается. Иногда наблюдаются признаки анемии из-за снижения уровня гемоглобина.
Если происходит разрыв маточной трубы и развивается внутреннее кровотечение, то это проявляется очень сильными болями, шоковым состоянием, потерей сознания. Требуется срочная медицинская помощь.

Для каждого типа патологического закрепления плодного яйца существуют характерные симптомы:
- Трубная внематочная беременность проявляется болями с левой или правой стороны, в зависимости от того, где произошла имплантация оплодотворенной яйцеклетки. Если она закрепилась в широкой ампульной части, то симптом появляется на 8 неделе, если в узкой (в перешейке) – то на 5-6. Боль усиливается во время ходьбы, поворотов туловища, резких движений.
- Яичниковая внематочная беременность долгое время не проявляется никакими патологическими симптомами. Это объясняется тем, что фолликул может растягиваться под размеры эмбриона. Но когда достигнут предел эластичности, появляется сильная точечная боль внизу живота, постепенно она распространяется на поясницу и область толстого кишечника. Дефекация становится болезненной. Приступ длится от нескольких минут до часов и сопровождается головокружением, предобморочным состоянием.
- Шеечная и шеечно-перешеечная внематочная беременность протекает без болей. На первый план выходят кровянистые выделения - от мажущих до обильных, профузных, представляющих угрозу для жизни. Из-за увеличения размеров шейки матки развиваются нарушения мочеиспускания (например, частые позывы).
- Внематочная беременность в брюшной полости на ранних сроках имеет симптомы, ни чем не отличающиеся от таковых при обычной. Но по мере увеличения эмбриона появляются нарушения функций желудочно-кишечного тракта (запор, диарея, тошнота, рвота), признаки «острого живота» (резкая боль, вздутие, обморок).
Что такое внематочная беременность и какие симптомы для нее характерны? При этой патологии оплодотворенная яйцеклетка закрепляется за пределами матки: чаще всего в фаллопиевой трубе, реже в яичнике, брюшной полости, области шейки.
Определить внематочную беременность можно с 4-6 недели при помощи анализа крови на ХГЧ и УЗИ. Симптомы на ранних сроках практически такие же, как при обычной беременности, но постепенно они становятся более выраженными и специфическими (локализация и интенсивность боли, кровотечения, нарушения в работе других органов).