Эклампсия беременных. Что такое HELP – синдром
Эклампсия. Клиника, диагностика, лечение.
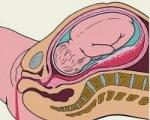
Эклампсия (eclampsia). Эклампсия - высшая стадия развития позднего токсикоза, возникающая обычно на фоне преэклампсии и нефропатии. Это тяжелое состояние характеризуется комплексом сложных симптомов, указывающих на нарушение деятельности всех важнейших систем и органов. Самым ярким симптомом эклампсии являются судороги мускулатуры тела, сопровождающиеся потерей сознания (кома).
Эклампсия чаще возникает во время родов (48 - 50 случаев из 100), реже - во время беременности (28 - 29%) и после родов (22-23%), чаще встречается у первородящих, а также у беременных с заболеваниями сердечно-сосудистой системы, печени, почек, нейроэндокринными и другими нарушениями, причем у первородящих (особенно пожилых) наблюдается чаще, чем у повторнородящих.
Клиническая картина характеризуется приступами судорог, которые наслаиваются на существующие симптомы преэклампсии или нефропатии. Перед началом припадков нередко наблюдаются усиление головной боли, ухудшение зрения, бессонница, беспокойство, повышение артериального давления и белка в моче. Каждый припадок эклампсии продолжается 1 - 2 мин и слагается из следующих последовательно сменяющихся периодов.
Предсудорожный период. Появляются мелкие подергивания мышц лица, веки закрываются, видны только белки глаз, углы рта опускаются. Этот период длится 20 - 30 с.
Период тонических судорог. Происходит тетаническое сокращение мышц всего тела, туловище напрягается, дыхание прекращается, лицо синеет (тоническая судорога). Продолжительность этого периода 20 - 30 с.Он наиболее опасен для матери и плода.
Период клонических судорог. Возникают бурные судорожные подергивания мышц лица, туловища, конечностей, продолжающиеся 20-30 с. Судороги постепенно ослабевают, появляется хриплое дыхание, изорта выделяется пена, окрашенная кровью вследствие прикусывания языка.
Период разрешения припадка. После прекращения судорожного припадка больная некоторое время находится в коматозном состоянии, сознание возвращается постепенно, о случившемся она ничего не помнит.
Продолжительность коматозного состояния различна, иногда оно длится часами.
Припадки эклампсии часто сопровождаются повышением температуры, дальнейшим подъемом артериального давления. Иногда у больной, находящейся в коматозном состоянии, начинается новый припадок судорог. Количество припадков бывает различным: от 1-2 до 10 и более. При современных условиях лечения эклампсии число припадков обычно не превышает 1-2. Иногда эклампсия протекает без судорог и больная сразу впадает в коматозное состояние. Бессудорожная форма эклампсии наблюдается редко и прогноз при ней неблагоприятен.
Припадки эклампсии, начавшиеся во время беременности и родов, прекращаются при правильном лечении. Клинические наблюдения показывают, что при эклампсии, начавшейся во время родов, прогноз благоприятнее по сравнению с заболеванием, возникшим во время беременности. Прогноз хуже при повторных (особенно многократных) припадках, продолжительной коме, возникновении значительных кровоизлияний в мозг и другие органы.
Эклампсия характеризуется глубоким нарушением важнейших функций организма, в том числе центральной нервной системы - резко повышается ее возбудимость. В связи с этим все раздражители (боль, шум, яркий свет и др.) могут вызвать новый припадок эклампсии.
Для эклампсии характерны нарушение мозгового кровообращения, отек мозга, кровоизлияния в мозг и его оболочки; нередки кровоизлияния в желудочки. Резко возрастают гипоксия и нарушение обмена веществ, связанное с кислородным голоданием и расстройством функций печени, нервной, эндокринной и других систем. В организме накапливаются недоокисленные продукты обмена белков и жиров, возникает ацидоз. Нарушения кровообращения и кровоизлияния наблюдаются в ЦНС, в печени, почках, плаценте, желудочно-кишечном тракте и других органах. Особенно часты множественные кровоизлияния в печени. При эклампсии часто возникают дистрофические изменения в печени, почках, плаценте и других органах. Кровоизлияния, тромбозы, дистрофические изменения, некрозы достигают значительной степени в печени. Значительно ухудшается функция почек, нарастает олигурия, содержание в моче белка и цилиндров повышается. В плаценте нередко возникают застойные явления, кровоизлияния, некрозы, инфаркты и другие изменения, ведущие к кислородному голоданию плода. При эклампсии нередко происходит частичная (редко полная) отслойка плаценты. При отслойке значительного участка плаценты возникает опасность для жизни матери (анемия) и плода (асфиксия).
Эклампсия опасна как для матери, так и плода. Женщина может умереть во время припадка (даже первого) или после припадка.
Главными причинами смертельных исходов при эклампсии являются кровоизлияния в мозг, асфиксия, нарушение сердечной деятельности, отек легких. Без соответствующей помощи во время припадка могут возникнуть повреждения: прикусывание языка, ушибы, переломы. После прекращения припадков иногда наблюдается аспирационная пневмония, нарушается функция почек, иногда возникают явления острой почечной недостаточности, для устранения которых производят гемодиализ. После прекращения припадков эклампсии и комы иногда возникают психозы, которые сравнительно быстро поддаются лечению. В последние годы установлена возможность длительного проявления последствий эклампсии, выражающихся чаще всего в нарушениях функции сердечно-сосудистой системы (гипертензия), нервной системы (головные боли, ухудшение памяти и др.) и почек.
Изменения, возникающие при эклампсии в организме беременной и в плаценте, приводят к нарушению условий развития плода. Он нередко ро-
ждается недоношенным. У детей, родившихся в срок, иногда наблюдаются признаки гипотрофии и функциональной незрелости. Во время припадков эклампсии кислородное голодание плода возрастает и он может погибнуть. Дети нередко рождаются в состоянии асфиксии; заболеваемость в период но-ворожденности у этих детей выше обычной.
В настоящее время смертность женщин от эклампсии снизилась благодаря правильной системе профилактики и ее лечения.
Диагностика при типично протекающей эклампсии не представляет особых затруднений. Распознаванию заболевания способствует наличие признаков предшествовавшей нефропатии или преэклампсии. Эти признаки иногда бывают мало выражены, но при тщательном обследовании больной выявляются всегда. В некоторых случаях приходится проводить дифференциальную диагностику между эклампсией и гипертонической энцефалопатией, эпилепсией и другими заболеваниями центральной нервной системы. Коматозное состояние при эклампсии следует отличать от диабетической и уремической комы.
Профилактика эклампсии является главным способом борьбы с этой патологией. Этой работе в родовспомогательных учреждениях уделяется очень большое внимание. Профилактика эклампсии основывается на следующих принципах: 1) строгое соблюдение правил гигиены и диетологии во время беременности; 2) систематическое и тщательное наблюдение за беременной в консультации и во время патронажных посещений; 3) особо тщательное наблюдение и правильное лечение беременных, у которых имеется риск возникновения токсикозов (гипертоническая болезнь, пороки сердца, гломерулонефрит, пиелонефрит, диабет, тиреотоксикоз, заболевания гепатобилиарной системы, анемия и др.); 4) своевременное выявление и правильное лечение предшествующих стадий позднего токсикоза: водянки беременных, нефропатии, преэклампсии. При правильном лечении указанных форм токсикоза обычно удается предупредить возникновение эклампсии.
Лечение должно проводиться с учетом тяжести клинической картины и неблагоприятных последствий эклампсии для матери и плода. Известно огромное число методов, предлагавшихся в прежние годы многими авторами разных стран. Некоторые из них сохранили лишь исторический интерес как показатель эволюции взглядов по вопросу этиологии и патогенеза эклампсии, а многие вообще утратили всякое значение. Перечислить все существовавшие способы лечения эклампсии не представляется возможным, поэтому следует отметить лишь главные направления.
Для первого направления характерны крайний консерватизм, невмешательство в родовой процесс при одновременном проведении медикаментозной терапии. Сторонники этого направления применяли наркотики, потогонные и мочегонные средства, а также кровопускание. Другое направление - активная терапия, стремление к немедленному родоразрешению путем применения той или иной акушерской операции. Статистические данные указывают, что оба упомянутых крайних направлений терапии эклампсии себя не оправдали.
Неблагоприятные исходы указанных направлений послужили основанием для определения новой тактики, сущность которой заключается в сочетании консервативного лечения с методами, ускоряющими родоразрешение.
В истории лечения эклампсии отмечается поворотный пункт, связанный с именем крупного русского ученого-акушера В. В. Строганова . Его метод коренным образом изменил тактику клинического ведения и лечения эклампсии и сыграл большую роль в отказе и от родоразрешения, и от крайнего консерватизма.
Лечение эклампсии по Строганову представляет собой совокупность сле дующих мероприятий.
Устранение зрительных, слуховых и тактильных раздражителей; помещение больной в отдельную затемненную, хорошо проветриваемую комнату;проведение клинических исследований, инъекций, катетеризации и других процедур под легким ингаляционным наркозом.
Купирование припадков морфина гидрохлоридом и хлоралгидратом по определенной схеме (0,015 г морфина гидрохлорида, через 1 ч - 2 г хлоралгидрата в клизме, через 3 ч от начала лечения - 0,015 г морфина гидрохлорида, через 7 ч - 2 г хлоралгидрата, через 13 н 21 ч - по 1,5 г хлоралгидрата; в течение суток 0,03 г морфина гидрохлорида и 7 г хлоралгидрата).
Ускоренное, но не форсированное родоразрешение (разрыв плодных оболочек, наложение акушерских щипцов, поворот и извлечение плода).
Поддержание правильной деятельности легких, почек и других органов.
Кровопускание в пределах 400-300 мл.
В учреждениях, применявших данную схему лечения, смертность от эклампсии быстро снизилась в 5 -6 раз.
С развитием акушерской науки в схему лечения по Строганову были внесены усовершенствования, не меняющие основных принципиальных положений данного метода. Прежде всего потребовалась замена наркотиков, которые угнетают центральную нервную систему и снижают диурез, что является чрезвычайно неблагоприятным обстоятельством при эклампсии. Хлороформ и хлоралгидрат могут оказать отрицательное влияние на паренхиматозные органы, функции которых при эклампсии угнетены.
Исходя из этих соображений, морфин и хлоралгидрат были заменены сульфатом магния; вместо хлороформного наркоза применяют эфир с кислородом. Большое значение имеет одновременная ингаляция кислорода с целью профилактики кислородного голодания матери и плода.
Современные методы лечения преэклампсии и эклампсии сводятся к следующему.
1. Сенсорные и моторные центры головного мозга при преэклампсии и эклампсии находятся в состоянии резкой возбудимости, и различные раздражители (свет, шум, боль и др.) могут рефлекторно вызвать припадок судорог. На учете данной особенности основан важнейший принцип лечения - обеспечение строжайшего покоя, устранение зрительных, слуховых, тактильных и болевых ощущений. Больную помещают в специальную затемненную, хорошо проветриваемую палату, где не допускаются шум и лишние движения персонала. Подобные палаты для больных преэклампсией и эклампсией предусмотрены в типовых планах строительства родильных домов. Около больной безотлучно должна находиться акушерка, которая под руководством врача осуществляет комплекс лечебно-гигиенических мероприятий, а также тщательный уход, имеющий большое значение. Внутримышечно вводят 25 % раствор сульфата магния по 20 мл (не более 25 мл) каждые 6 ч в течение суток. В последующие дни количество вводимого препарата обычно уменьшается.
Имеется положительный опыт лечения эклампсии препаратами фенотиа-зинового ряда, особенно аминазином, который оказывает седативное, проти-восудорожное и гипотензивное действие (аминазин вводят внутривенно по 1 - 2 мл 2,5% раствора вместе с 50 мл 40% раствора глюкозы). Повторные инъекции (по 1 мл 2,5% раствора проводят 2-3 раза через 5 -8 ч в зависимости от состояния больной).
Для обеспечения лечебно-охранительного режима в некоторых родовспомогательных учреждениях применяют дроперидол (1 - 2 мл 0,25% раствора) в сочетании с диазепамом (2 мл 0,5% раствора), а также другие нейролептические и транквилизирующие препараты.
При появлении признаков нового припадка (подергивание мышц лица, век) вводят между коренными зубами роторасширитель, чтобы не допустить прикусывания языка; если припадок наступает, принимают меры, предупреждающие ушибы. При первом же вдохе необходима ингаляция кислорода или его смеси с закисью азота (1: 1).
Важным принципом лечения преэклампсии и эклампсии является устранение сосудистого спазма, ведущего к артериальной гипертензии. Гипотензивный эффект достигается в процессе лечения сульфатом магния, аминазином, а также в результате применения эуфиллина, который вводят внутривенно (5-10 мл 2,4% раствора с 10 мл 20% глюкозы) или внутрь (0,1-0,15 г 2 - 3 раза в день) в зависимости от состояния больной. Назначают также дибазол, папаверин, по показаниям пентамин и др. При необходимости, например при развитии эклампсии во время родов, применяют «управляемую гипотонию» путем капельного внутривенного введения арфонада (0,05 - 0,1% раствора арфонада в 5% растворе глюкозы).
Дегидратационные средства занимают важное место в комплексной патогенетической терапии преэклампсии и эклампсии. Дегидратационная терапия способствует усилению диуреза, предупреждает гипертензию и отек мозга. С этой целью используют маннитол (100-150 мл 10-15% раствора вну тривенно медленно) при отсутствии гипертензии и нарушения выделительной функции почек или фуросемид (лазикс) 20-40 мг один раз в день (при необходимости дают повторно). Применяют и другие диуретические и дегидратационные средства.
Для коррекции гипопротеинемии и гиповолемии, которые сопутствуют тяжелым формам позднего токсикоза, назначают белковые препараты (альбумин, протеин, растворы сухой плазмы). Для улучшения кровотока в системе капилляров и дезинтоксикации применяют глюкозоновокаиновую смесь (100 - 200 мл 10 - 20% раствора глюкозы, 10 мл 0,25% раствора новокаина) реополиглюкин, гемодез (неокомпенсан). Указанная инфузионная терапия проводится при наличии у больной стабилизации диуреза и стабилизации артериального давления на невысоком уровне.
В комплекс лечебных мероприятий входит оксигенотерапия, способствующая профилактике гипоксии у матери и плода, а также борьба с ацидозом (внутривенное введение 5% раствора гидрокарбоната натрия).
Необходимо соблюдать принцип применения умеренных доз фармакологических препаратов в определенной последовательности. Первоочередной является нейротропная терапия, способствующая устранению возбудимости нервной системы, а также снижению артериального давления и повышению диуреза. При недостаточном снижении артериального давления и отрицательном диурезе используют средства, устраняющие спазм сосудов и гипертензию, а также применяют диуретические препараты. Гипотензивная терапия предшествует трансфузионной. Кровопускание как метод лечения преэклампсии и эклампсии в настоящее время не применяется (риск сосудистого шока; усиливаются гиповолемия и гипопротеинемия).
В результате комплексной интенсивной терапии удается устранить тяжелые проявления преэклампсии и эклампсии, сохранить беременность при наблюдении и поддерживающем лечении в условиях стационара. При недостаточной эффективности лечения (выраженная гипертензия и протеинурия, общемозговые симптомы, кровоизлияния в глазное дно и др.) показано досрочное родоразрешение.
При эклампсии, начавшейся во время родов, необходимо проводить лечение и стремиться к ускорению родоразрешения бережными методами. Цел е-
сообразно производить раннее вскрытие плодного пузыря (при раскрытии зева на 3 - 4 см); при соответствующих условиях накладывают акушерские щипцы, делают поворот, экстракцию за тазовый конец.
Кесарево сечение производят по строгим показаниям, когда другие методы лечения не дают эффекта. Показаниями к этой операции служат не прекращающиеся, несмотря на лечение, припадки эклампсии, длительное коматозное состояние, кровоизлияния в глазное дно, ретинит, отслойка сетчатки, анурия и выраженная олигурия (с цилиндрурией и протеинурией), преждевременная отслойка плаценты и другие грозные осложнения при отсутствии условий для родоразрешения через естественные родовые пути.
При эклампсии, начавшейся после родов, проводят такое же лечение, как в период беременности.
Правильный выбор методов лечения эклампсии значительно улучшил исход для матери и плода. В последние десятилетия отмечено значительное снижение материнской и перинатальной смертности.
За последние десятилетия в нашей стране произошло значительное снижение случаев эклампсии.
Беременные, перенесшие эклампсию, нуждаются в особо внимательном наблюдении и тщательном уходе. После родов ежедневно измеряют артериальное давление, каждые 2 - 3 дня делают анализ мочи. Необходимо внимательно следить за общим состоянием родильницы, деятельностью сердечно-сосудистой системы, состоянием дыхательных путей и процессов инволюции половых органов. Нужно помнить о возможности возникновения септических послеродовых заболеваний, воспаления легких и других осложнений. После выписки из родильного дома производится детальное обследование женщин и их детей, при необходимости назначается терапия, корригирующая нарушенные функции нервной, сосудистой, выделительной и других систем организма.
У детей, родившихся от матерей, перенесших эклампсию и другие токсикозы, нередко бывает понижена сопротивляемость инфекции, охлаждению и другим неблагоприятным воздействиям среды. Поэтому такие новорожденные нуждаются в тщательном уходе и внимательном наблюдении.
Эклампсия беременных, что это такое и почему так опасно для будущей матери и ее ребенка? Для ответа на этот вопрос мы рассмотрим предпосылки этой тяжелейшей патологии, способы ее выявлении и критерии риска.
Итак, эклампсия - самая тяжелая степень гестоза (позднего токсикоза беременных), характеризующаяся нарушением сознания, судорогами. Первые симптомы эклампсии у беременных - подергивания лицевых мышц. Но все развивается стремительно, появляется пена изо рта, из-за судорог нарушается дыхание, женщина может впасть в кому. Единственное возможное лечение эклампсии у беременных - срочное родоразрешение.
Чему уделяется внимание
Но не все так страшно, у этого состояния есть предпосылки, называются преэклампсия. К счастью, именно ей чаще все и заканчивается. Выявляется при наблюдении гинеколога за будущей матерью. Не просто так все женщины с момента постановки на учет к гинекологу сдают анализы мочи, взвешиваются. На каждом приеме у них проверяют уровень артериального давления, а в случаях периодического повышения рекомендуют измерять его в домашних условиях и записывать показания на листке.
На что врачи обращают внимание? Они же - признаки преэклампсии.
1. Быстрая прибавка в весе. Если женщина очень быстро набирает вес - по 500 гр в неделю и более, это, чаще всего, не означает, что она переедает. Так бывает при задержке жидкости в организме. Другим признаком этого являются отеки. Особенно они бывают заметны на ногах, в области лодыжек. На пальцах. Врачи в таком случае любят назначать мочегонные препараты. От отеков помогает избавиться. Правда, временно. Ведь причина (беременность) останется. Если у женщины есть отеки, но нет следующих двух симптомов, ей ставят диагноз «водянка». Избавиться от отеков можно без мочегонных средств, если употреблять меньше соленных продуктов и достаточно пить. Ограничивать употребляемую жидкость не следует! Верхней точкой нормы считается прибавление 300 граммов веса в неделю. То есть около 1,2 кг в месяц.
2. Белок в моче. Еще один признак гестоза. Но по однократно выявленному небольшому количеству белка в моче гестоз не ставят. Женщина сдает повторный анализ. Для сдачи мочи лучше всего использовать стерильный контейнер, который продается в аптеках. Срочно врачебная помощь необходима в случае урежения мочеиспускания. Крайне опасно - до 400 мг в сутки.
3. Повышенное артериальное давление (гипертензия). Само по себе опасное явление. А еще так проявляются эклампсия и преэклампсия беременных . Перед врачами часто стоит задача определить - является ли повышенное давление у женщины признаком обычной гипертонии или гестоза. Чтобы ее решить, врач подробно узнает ее анамнез. Но в случае молодого возраста и наличия описанных выше двух симптомов, склоняются к гестозу. Кстати, поздний токсикоз намного чаще возникает именно в очень молодом (обычно до 20 лет) и позднем, в плане родов, возрасте (старше 35 лет). Тяжелой считается гипертензия при давлении от 160 на 110 мм рт ст. Измеряется давление у беременной женщины после 10 минут нахождения в покое, желательно в лежачем положении ртутным сфингоманометром.
Если имеется хотя бы один из признаков гестоза, женщину кладут в стационар. В случае повышенного давления ей назначают седативные средства (самое простое - валерьяна) и снижающие давление (обычно «Нифедипин»). Регулярно, минимум два раза в день, измеряют давление. Иногда с целью снятия отеков назначают «Эуфиллин».
Сама женщина должна сообщать о любом недомогании. Негативными признаками являются головная боль, похожая на ту, что бывает при мигрени, мелькание мушек перед глазами, ухудшение зрения, боли в правом подреберье (печень), одышка. Пациентки с гестозом должны обязательно регулярно проверять у окулиста состояние глазного дна.
Как мы говорили, неотложная помощь при эклампсии беременных или подозрении на ухудшение состояния при преэклампсии - экстренное кесарево сечение. Симптоматика обычно уходит в течение 48 часов после родоразрешения. Если по прошествии двух суток у женщины появляются судороги и другие симптомы, похожие на те, что бывают при эклампсии, их считают признаками патологии центральной нервной системы.
При преэклампсии женщине делают капельницы с сульфатом магния (магнезией). Это помогает снизить артериальное давление, привести матку в нормотонус и является профилактикой судорог.
Витамины группы B (6, 12) тоже могут назначаться, так как они показаны при угрозе и поражениях печени (к ним может привести гестоз).
Способ родоразрешения зависит от различных факторов. Если у женщины тяжелая преэклампсия, но состояние удалось стабилизировать, шейка матки готова к родам и нет показаний к кесареву сечению - женщина рожает сама. В противном случае выполняется операция.
К чему нужно быть готовой, факторы риска
Если у женщины была преэклампсия, риск ее повторения, причем возможно более тяжелой, есть значительный. В целом же эта патология грозит женщинам, рожавшим более трех раз, вынашивающим двух и более детей (многоплодная беременность), с сахарным диабетом, много курящим, с артериальной гипертензией в анамнезе, хроническими заболеваниями почек. Также риск больше, когда у плода имеются пороки развития и при длительных временных промежутках между беременностями.
И еще один неприятный момент - статистика, которая говорит о том, что гестоз - это значительный фактор риска сердечно-сосудистых заболеваний у женщины в будущем даже вне беременности.
В заключение следует сказать, что поздний гестоз (токсикоз), пожалуй, имеет последствия куда более опасные, чем ранний токсикоз , но при тщательном врачебном контроле и лечении во многих случаях возможно безопасно доносить ребенка до конца срока.
Эклампсия – это тяжелое осложнение беременности, родов и послеродового периода. Характеризуется значительным подъемом артериального давления и появлением судорог на фоне гипертензии. При отсутствии лечения эклампсия может стать причиной гибели матери и ребенка. Вне связи с беременностью эклампсия не развивается.
Причины
Эклампсия является тяжелым осложнением гестоза и возникает на поздних сроках беременности. В большинстве случаев возникновение этой патологии связано с неадекватной диагностикой гестоза средней и тяжелой степени и отсутствием необходимой терапии. Отказ от медицинской помощи и игнорирование рекомендаций врача может стать причиной ухудшения состояния женщины на фоне гестоза вплоть до развития эклампсии и всех ее осложнений.
Точная причина гестоза и сопутствующей эклампсии до сих пор не известна. Существует несколько теорий возникновения этой патологии. Большинство современных специалистов придерживаются версии, что эклампсия – не что иное, как отсутствии нормальной адаптации организма женщины к наступившей беременности. Эта теория не может в полной мере объяснить все многообразие клинических проявлений гестоза и эклампсии, однако позволяет хотя бы предположить причину проблемы и тем самым попытаться предупредить ее развитие.
Другие версии развития эклампсии:
- Патология трофобласта – предшественника хориона (отсутствие необходимых для беременности изменений маточных артерий и сопутствующее нарушение кровотока в плаценте).
- Генетическая теория (развитие эклампсии у предрасположенных к этому женщин).
- Нарушения иммунитета.
Факторы риска:
- эндокринная патология (ожирение, сахарный диабет.);
- предшествующая артериальная гипертензия и другая сердечно-сосудистая патология;
- нарушения в системе гемостаза;
- антифосфолипидный синдром;
- заболевания почек;
- многоплодная беременность;
- инфекционные заболевания, перенесенные во время беременности;
- вредные привычки (курение);
- возраст старше 40 и младше 18 лет.
Замечено, что эклампсия чаще развивается в первую беременность. Если предшествующие беременности протекали без осложнений, вероятность возникновения гестоза и его осложнений не слишком высока. В ситуации, когда первая беременность шла на фоне гестоза, весьма высок риск развития эклампсии при следующем зачатии ребенка.
Большой интервал между родами (10 и более лет) также повышает вероятность эклампсии. В этой ситуации организм «забывает» о том, как вынашивать ребенка, и адаптация происходит заново. Дополнительным фактором риска в этой ситуации служит возраст женщины. Как правило, такой большой разрыв между родами встречается у женщин, решившихся на рождение второго ребенка после 35 лет.
Механизмы развития
При возникновении гестоза и последующей эклампсии в первую очередь страдает эндотелий сосудов. Во внутреннем слое сосудистой стенки развиваются специфические изменения:
- снижение эластичности сосудов;
- уменьшение тонуса;
- активизация внутрисосудистого воспаления;
- повышение риска образования тромбов внутри сосудов.
Все это приводит к нарушению микроциркуляции, в том числе в маточных и плацентарных сосудах. На этом фоне увеличивается вязкость крови, повышается ее свертываемость. Растет артериальное давление, что приводит к нарушению функционирования жизненно важных органов: почек, печени, сердца. Развивается полиорганная недостаточность, в перспективе способная привести к гибели женщины и плода.
При гестозе во время беременности всегда отмечаются изменения в плаценте. Происходит тромбоз мелких сосудов, возникают очаги некроза и кровоизлияний. Все это приводит к нарушению гемодинамики в плаценте и развитию ее функциональной недостаточности. Патология плаценты в свою очередь приводит к недостаточному поступлению кислорода и питательных веществ к плоду. Возникает гипоксия плода, сопровождающаяся задержкой его развития и иными осложнениями. При развитии тяжелого гестоза и эклампсии состояние плода становится критическим, что нередко требует экстренного родоразрешения.
Эклампсия и гестоз
Эклампсия является осложнением гестоза и всегда рассматривается в связи с ним. Без предшествующего гестоза эклампсия не возникает. Зная, как протекает гестоз, можно вовремя заметить патологию и принять необходимые меры по профилактике эклампсии.
Признаки гестоза:
- отеки;
- повышение артериального давления;
- протеинурия.
Отеки во время беременности не всегда говорят о развитии гестоза. Умеренная отечность рук и ног считается обычным явлением у будущих мам и не требует особого лечения. Если артериальное давление и самочувствие женщины остается в норме, показано только динамическое наблюдение у врача. Ежедневный контроль кровяного давления, пульса внимательное отношение к своему здоровью позволят вовремя заметить первые признаки гестоза и принять необходимые меры.
Артериальная гипертензия – ключевой симптом гестоза. Во время беременности клиническое значение имеет повышение систолического давления на 30 мм рт. ст., а диастолического – на 15 мм рт. ст. от исходного. Тревожным признаком являются и резкие перепады кровяного давления. Тяжелые осложнения гестоза (в том числе эклампсия) зачастую связаны именно с быстрыми изменениями артериального давления.
Протеинурия – это появление белка в моче. Такой симптом появляется поздно и говорит о поражении почек. Неоднократное повышение белка в моче более 0,033 г/л и выше требует особого наблюдения специалиста.
Лечение гестоза проводится амбулаторно или в стационаре (в зависимости от стадии болезни). Если помощь не была оказана вовремя, развивается преэклампсия.
Преэклампсия проявляется такими симптомами:
- нарушение зрения (мелькание мушек, появление пелены перед глазами, ослабление зрения);
- головная боль;
- тяжесть в затылочной области;
- тошнота;
- рвота;
- боль и дискомфорт в эпигастральной области;
- бессонница или патологическая сонливость;
- возбуждение или апатия;
- нарушения памяти.
При возникновении любого из этих признаков женщина должна как можно быстрее быть госпитализирована в акушерский стационар под круглосуточное наблюдение врачей.
Особого внимания заслуживает появление следующих симптомов во время беременности:
- повышение артериального давления выше 160/110 мм рт. ст.;
- нарушение сознания;
- уменьшение объема мочи (олигоурия) до 400 г в сутки и менее;
- протеинурия более 5 г в сутки;
- гиперкоагуляционные изменения (по данным коагулограммы или гемостазиограммы);
- снижение тромбоцитов;
- поражение печени.
Возникновение хотя бы одного симптома из этого списка свидетельствует о тяжелом течении гестоза и указывает на высокий риск развития эклампсии.
Симптомы эклампсии
Типичным симптомом эклампсии являются судороги мышц, возникающие на фоне признаков тяжелого гестоза и преэклампсии. Во время родов и в послеродовом периоде эклампсия может возникнуть внезапно без выраженных предшествующих проявлений. В этой ситуации не учитываются незначительные признаки гестоза во время беременности, что приводит к неадекватной оценке ситуации и поздней постановке диагноза.
Приступ судорог при эклампсии длится около 2 минут и проходит несколько стадий:
Первая стадия
Длится около 30 секунд. Сопровождается появлением мелких подергиваний мышц лица, век, конечностей.
Вторая стадия
Период тонических судорог. Происходит сокращение всех мышц тела. Дыхание нарушено или отсутствует. Сознание отсутствует. Отмечается цианоз кожных покровов. Этот этап длится всего 15-20 секунд, однако может закончиться гибелью женщины в результате кровоизлияния в мозг.
Третья стадия
Период клонических судорог. Возникают непрерывно идущие друг за другом судороги. Судорожная волна распространяется по телу сверху вниз. Дыхания нет, пульс не ощущается. Вся стадия длится 30-90 секунд, после чего судороги постепенно стихают и прекращаются. Дыхание восстанавливается, но остается редким и глубоким.
Четвертая стадия
Выход из судорожного припадка сопровождается появлением пены из рта. Пена окрашена кровью. Цианоз спадает, кожные покровы розовеют. Дыхание постепенно восстанавливается, появляется пульс.
После окончания приступа женщина может вернуться в сознание или впасть в кому. Память о случившемся не сохраняется. Даже при сохранном сознании нередко возникают тяжелые осложнения:
- асфиксия;
- ушибы и переломы;
- аспирационная пневмония;
- почечная и печеночная недостаточность.
Кома при эклампсии связана с отеком мозга. Если коматозное состояние продолжается больше суток, прогноз считается неблагоприятным.
Бессудорожная эклампсия
Редкая форма эклампсии. Будущая мама жалуется на сильную головную боль, потемнение в глазах и иные нарушения зрения. Возможно наступление полной слепоты. На фоне высокого артериального давления женщина впадает в кому. Судороги не развиваются. Такая форма эклампсии обычно связана с кровоизлиянием в мозг и в большинстве случаев заканчивается смертельным исходом.
Последствия для плода
Высокое артериальное давление, нарушение микроциркуляции в плаценте и недостаточность жизненно важных органов – все это приводит к выраженной гипоксии плода. Симптоматика нарастает вместе с ухудшением состояния женщины. Если помощь не будет оказана вовремя, плод погибает внутриутробно. Единственным способом спасти ребенка является экстренное родоразрешение.
Диагностика
Для своевременного выявления гестоза и эклампсии проводится:
- Общий анализ крови (значение имеет снижение тромбоцитов и повышение гематокрита).
- Общий анализ мочи (обращают внимание на наличие белка).
- Коагулограмма и гемостазиограмма (для оценки состояния свертывающей системы крови).
- УЗИ (определение состояния плода, количества околоплодных вод, степени зрелости плаценты).
- Допплерометрия (клиническое значение имеет нарушение кровотока в маточных и плодовых артериях).
- КТГ (для оценки сердечной деятельности плода и своевременного выявления гипоксии).
- Контроль артериального давления.
- Контроль диуреза (уменьшение суточного объема мочи является неблагоприятным признаком).
- Контроль веса (быстрая прибавка массы тела может говорить о развитии скрытых отеков и гестоза).
Распознавание эклампсии по типичным симптомам сложности не представляет. Проблемы возникают на этапе преэклампсии, а также в случае возникновения бессудорожной формы. Беременные женщины из группы высокого риска должны быть предупреждены о возможном развитии гестоза и эклампсии. При появлении первых признаков болезни необходимо обратиться к врачу или вызвать «скорую помощь».
Принципы лечения
Лечение тяжелой формы гестоза и эклампсии проводится только в стационаре. При развитии преэклампсии и эклампсии терапия начинается сразу же, там, где была выявлена патология: дома, в женской консультации, в машине «скорой помощи» или в приемном покое родильного дома. Действия врача направлены на восстановление функций внутренних органов и предупреждение осложнений.
Лечение беременных с эклампсией проводится в условиях отделения интенсивной терапии одновременно с подготовкой к экстренному родоразрешению. Беременность при эклампсии не пролонгируется. Спасти женщину и ее малыша можно только при своевременном родоразрешении и оказании всей необходимой реанимационной помощи.
На этапе подготовки к операции показано:
- контроль за состоянием функции сердца, легких, почек, нервной системы и других органов;
- контроль за состоянием плода;
- купирование приступов эклампсии;
- профилактика новых приступов судорог;
- снижение артериального давления;
- интенсивная терапия по восстановлению функции нервной системы и внутренних органов.
Схема купирования приступа и этапы проведения интенсивных мероприятий разрабатываются Министерством здравоохранения. Только при строгом соблюдении всех мероприятий и постоянном мониторинге за состоянием женщины и плода можно надеяться на благоприятный исход.
Схема лечения включает:
- гипотензивная терапия (магния сульфат и другие средства);
- противосудорожные препараты.
Выбор лекарственных средств будет зависеть от тяжести состояния женщины и наличия сопутствующей патологии. При нарушении дыхания женщина переводится на ИВЛ.
Родоразрешение при эклампсии должно пройти в течение 2 часов от момента постановки диагноза. Приоритет отдается кесареву сечению.
В послеродовом периоде продолжается интенсивная терапия, обеспечение жизненно важных органов, профилактика судорог. По показаниям проводится антибактериальная терапия, назначаются средства, снижающие риск развития тромбозов.
Профилактика
Специфическая медикаментозная профилактика эклампсии не разработана. Снизить риск развития тяжелых осложнений гестоза помогут следующие рекомендации:
- Регулярное наблюдение у гинеколога и прохождение всех необходимых обследований в положенные сроки.
- Контроль веса (еженедельно).
- Оценка суточного диуреза.
- Контроль общего анализа мочи и выявление протеинурии (перед каждой явкой к врачу или чаще при наличии показаний).
- Контроль артериального давления (еженедельно на приеме у врача и ежедневно дома – женщинам из группы высокого риска).
- Лечение всей сопутствующей патологии до беременности или во время вынашивания плода (особое внимание уделяется заболеваниям сердца, сосудов, почек, печени).
- Своевременная терапия начальных стадий гестоза и преэклампсии.
- Заблаговременная госпитализация в стационар на роды (при наличии показаний).
- Оценка системы гемостаза и своевременная коррекция выявленных нарушений.
- Рациональное питание: включение в рацион жирной рыбы, продуктов растительного происхождения, ограничение соли и острых, пряных, жареных блюд.
- Отказ от вредных привычек (курение, пристрастие к алкоголю).
- Подвижный образ жизни (ежедневные прогулки, йога для беременных, гимнастика, плавание).
- Предупреждение стрессов.
- Прием витаминов и седативных препаратов (по показаниям).
При возникновении первых признаков тяжелого гестоза и эклампсии показана госпитализация в стационар. Выполнение всех рекомендаций врача поможет решить проблему, сохранив жизнь и здоровье женщине и ее малышу.
Эклампсия тесно связана с преэклампсией, поэтому что эти два патологических состояний в любой литературе рассматриваются безраздельно. Возникают во время беременности и чаще всего представляют немалую угрозу для здоровья как матери, так и ребенка. Если вовремя проводится медикаментозное лечение, беременность заканчивается рождением здорового малыша.
Эклампсия (или поздний токсикоз беременных, ПТБ) - это наивысшая стадия развития преэклампсии, связанной с резким и существенным повышением артериального давления, при этом нередко в моче определяется белок. В подобных случаях говорят о гипертонии и протеинурии. При эклампсии возникают судороги, который способны довести женщину и плод до смертельного исхода.
Термин “эклампси́я” походит от др.-греч. ἔκλαμψις, что значит вспышка, внезапное возникновение.
По данным wikipedia.org.
Определяется преэклампсия и эклампсия у беременных, в некоторых случаях прогрессирует вплоть до родов и послеродового периода. При тяжелой форме преэклампсии выполняется экстренное родовспоможение, поскольку чаще всего после изъятия ребенка из утробы матери приступы эклампсии прекращаются.
Видео: Что такое преэклампсия и эклампсия беременных?
Описание эклампсии и преэклампсии
Эклампсия - это развитие судорог у женщины на фоне тяжелой преэклампсии. Это состояние имеет 2% смертности. Преэклампсия и эклампсия чаще всего встречаются при первой беременности. Беременные подростки и женщины старше 40 лет больше подвержены риску развития этих патологий.
Преэклампсия (ПЭ) - это состояние, которое может развиваться во время беременности, характеризующееся высоким артериальным давлением (гипертонией) и белком в моче (протеинурией). Если состояние не правильно распознано и не проведено соответствующее лечение, преэклампсия может прогрессировать до эклампсии. Эклампсия серьезна и для матери, и для ребенка, и даже может быть фатальной. Преэклампсия ранее была известна как токсикоз беременных. По статистике без лечения у одной беременной из 200 случаев преэклампсии возникают судороги (эклампсия). Оценки распространенности преэклампсии варьируются от 2 до 7% среди клинически здоровых женщин, которые раньше не рожали.
Преэклампсия в основном возникает после 20-й недели беременности и может наблюдаться в течение 48 часов после рождения ребенка. Иногда преэклампсия определяется через 4-6 недель после рождения. В большинстве случаев возникает после 34-й недели беременности, а в 6% - после рождения.
Патогенез развития преэклампсии
Cвязан с нарушением имплантации яйцеклетки в стенку матки (миометрий). С представленного ниже рисунка видно, что на фоне начинают активно вырабатываться медиаторы воспаления, а также ангиотензиновые и плацентарные факторы. В результате эндотелий повреждается, компенсаторные механизмы постепенно сходят на нет и плацента начинает “искусственно” увеличивать недостающее давление для улучшения кровоснабжения плода. На этом фоне изменяется артериальное давление беременной со всеми вытекающими последствиями. Возникший конфликт приводит к дисфункции эндотелия.
В тяжелый случай эндотелий начинает поражаться по всему организму. Развивается системная эндотелиальная дисфункция, вызывающая нарушение работы многих жизненно важных органов. Таким образом создаются условия для возникновения преэклампсии, а после - эклампсии.
Значение артериального давления
Давление внутри артерий создается для того, чтобы кровь могла циркулировать по всему телу для доставки кислорода и других питательных веществ. Подобный процесс обеспечивает нормальный обмен веществ и функционирование всего организма.
Показатель артериального давления идентифицирует давление внутри артерий в виде двух значений - верхнего и нижнего. Первое, или верхнее, значение определяется как систолическое давление и указывает на давление, возникающее при сокращении сердца для перекачивания крови по артериям. Второе, или нижнее, значение - диастолическое давление, указывающее на давление внутри артерий, когда сердце расслабляется и наполняется кровью.
Внутри артериальных кровеносных сосудов должно быть основное давление независимо от того, сокращается сердце или нет. Это внутреннее давление поддерживается гладкомышечнрй мускулатурой, которая формирует стенки артерий, больших и малых, и, по сути, сжимается и поддерживает тонус сосудов.
Показатель артериального давления в нормальном состоянии составляет менее 120/80, при этом 120 - систолическое артериальное давление, а 80 - диастолическое артериальное давление.
Причины и риски
Точная причина преэклампсии и эклампсии до конца не изучена, но считается, что это расстройство связано с нарушением тонуса кровеносных сосудов. Также описаны аномалии плаценты. Больше всего, что имеет место комбинация этиологических факторов, включая как генетические, так и экологические меры воздействия. Было изучено несколько генов, способствующие развитию преэклампсии. Они существенно повышают риск у женщин, у которых эклампсией или преэклампсией страдали другие члены семьи.
Нарушение питания, ожирение и расстройство иммунной системы также могут играть определенную роль в развитии патологических состояний, хотя это еще понятно не полностью. Некоторые исследования иммунных реакций во время развития преэклампсии показали на то, что определенные клетки иммунной системы взаимодействуют друг с другом для регулирования иммунного ответа.
Основные факторы риска по преэклампсии и эклампсии
Различные факторы могут увеличить риск появления у женщины преэклампсии и эклампсии. К ним относятся:
- Возраст (в подростковом возрасте или у женщин старше 40 лет больше вероятности пострадать от ПЭ и эклампсии).
- Положительная история болезни, связанная с преэклампсией или эклампсией в ходе развития предыдущей беременности.
- Избыточный вес.
- Наличие высокого артериального давления до беременности.
- Беременность наступила в результате использования донорской яйцеклетки или оплодотворения донорской спермой.
- В роду у женщин уже возникала преэклампсия.
- В анамнезе болезни определяются такие заболевания, как сахарный диабет, системная красная волчанка, ревматоидный артрит или заболевания почек
- Многоплодная беременность.
- Серповидноклеточная анемия.
Симптомы
У большинства женщин с легкой преэклампсией клинические проявления болезни отсутствуют. Ключевыми признаками, как упоминалось ранее, являются:
- Наличие белка в моче (протеинурия).
- Повышенное артериальное давление (гипертония).
- Женщины с преэклампсией могут испытывать внезапное увеличение веса в течение 1-2 дней.
- Отеки ног и рук, которые могут быть распространены на другие участки тела, при этом подобные признаки могут возникать при нормальной беременности и не обязательно связаны с преэклампсией.
Другие симптомы и признаки, которые могут возникать при тяжелой преэклампсии:
- Головокружение.
- Головные боли.
- Тошнота.
- Рвота.
- Боль в животе.
- Изменения зрения.
- Расстройство рефлексов
- Нарушение психического состояния.
- Жидкость в легких (отек легких).
- Снижение выхода мочи (частичное - олигурия, полное - анурия).
Симптомы эклампсии включают проявления преэклампсии наряду с развитием судорог, сначала тонические, а затем - клонические. Когда возникают судороги, им чаще всего предшествуют неврологические нарушения по типу головной боли и расстройств зрения. У женщин с тяжелой преэклампсией может определяться сниженное количество тромбоцитов (ниже 100 000).
Признаки и симптомы преэклампсии самостоятельно уменьшаются и исчезают на протяжении 1-6 недель после родов.
Наглядное изображение проявлений преэклампсии было представлено Фрэнком Генри Неттером, хирургом и художником-иллюстратором.

Диагностика
Преэклампсия может быть диагностирована при регулярном скрининге состояния беременной.
- Протеин в моче диагностируется с помощью общего анализа мочи.
- Измерение артериального давления при каждом посещении клиники дает возможность контролировать этот показатель. Артериальное давление при преэклампсии обычно превышает до 140/90.
- Могут быть проведены анализы крови с определением количества клеток крови и исследования на свертываемость крови. Недавние исследования показали, что конго-красные (CR) тесты на пятнистость могут быть лучшими показателями преэклампсии, чем стандартные тесты уровня мочи для выявления протеинурии. Тест основан на том факте, что моча и плацента женщин с преэклампсией содержат аномальные белки, которые связываются с красным веществом Конго.
Поскольку преэклампсия может быть бессимптомной (не вызывать никаких изменений), беременным женщинам важно проходить регулярные медицинские осмотры. Также проводятся инструментальные методы исследования для наблюдения за здоровьем матери и ребенка (эхокардиография, фонокардиография и пр.).
Прогностические тесты на сегодня отсутствуют, поэтому пока невозможно предугадать с максимальной достоверностью, будет ли у женщины развиваться преэклампсия или нет.
Видео: Приступ эклампсии
Лечение
Наиболее эффективное лечение преэклампсии и эклампсии одно - экстренное родоразрешение. Вопрос о том, нужно ли стимулировать сокращение матки или выполнять кесарево сечение, зависит от тяжести состояния, а также от гестационного возраста и самочувствия плода.
У женщин с незначительной преэклампсией родовая деятельность чаще всего стимулируется на 37 неделе. До этого времени они могут находиться дома или в больнице с тщательным мониторингом. Для контроля состояния используются стероидные препараты с целью улучшения созревания легких ребенка. Женщины с легкой преэклампсией до наступления 37 недели чаще всего должны придерживаться постельного режима с постоянным медицинским наблюдением.
При тяжелой преэклампсии родовспоможение (индукция родов или кесарево сечение) обычно рассматривается после 34 недель беременности. Риски для матери и ребенка от болезни должны быть сбалансированы с риском недоношенности в каждом случае отдельно. Для предотвращения судорог женщинам с тяжелой преэклампсией внутривенно вводится сульфат магния. Это лекарство безопасно для плода. Таблетированные добавки, содержащие магний, не эффективны для предотвращения припадков, поэтому в основном не рекомендуются. Дополнительно могут применяться лекарства, такие как гидралазин, способствующие снижению артериального давления.
Эклампсия требует неотложной медицинской помощи. Патология лечится препаратами для контроля припадков и поддержания стабильного артериального давления с целью минимизации осложнений как для матери, так и для ребенка. Сульфат магния используется в первую очередь, особенно когда развиваются экламптические приступы. Если сульфат магния оказался неэффективным, могут применяться другие лекарства, такие как лоразепам (ативан) и фенитоин (дилантин).
Осложнения
Преэклампсия вызывает уменьшение количества притока крови к плаценте и плоду. Таким образом, ребенок может спровоцировать задержку роста и недобор веса при рождении. Досрочное родовспоможение также довольно распространено и не всеми детьми нормально воспринимается.
Олигогидрамнион , уменьшение объема амниотической жидкости, является частым сопровождением преэклампсии. Также это состояние увеличивает риск отслойки плаценты или отделения плаценты от стенок матки. При тяжелой степени развития может возникнуть угрожающее жизни кровотечение и гибель плода.
Тяжелая преэклампсия может влиять на функцию печени и почек. HELLP-синдром, гемолиз (разрушение эритроцитов), повышенная активность ферментов печени (разрушение паренхимы) и низкое количество тромбоцитов - редкое осложнение преэклампсии, но очень тяжелое. Симптомы включают головную боль, тошноту, рвоту и боль в правом боку или в верхнем квадранте. В некоторых случаях HELLP-синдром развивается до появления типичных признаков преэклампсии. Другие необычные осложнения преэклампсии и эклампсии включают снижение кровотока в головном мозге, что приводит к инсульту.
Профилактика и прогноз
На сегодня до конца неизвестно, как предотвратить преэклампсию и эклампсию. Тем не менее, результаты могут быть улучшены благодаря оперативному распознаванию и применению соответствующих методов терапии. В связи с этим беременные женщины должны своевременно проходить обычные скрининги состояния здоровья.
Прогностическое заключение
Большинство женщин с легкой преэклампсией имеют хороший прогноз в отношении завершения беременности. Эклампсия является серьезным заболеванием с высокой долей смертности около 2%.
Риск рецидива при преэклампсии варьируется в зависимости от начала и тяжести состояния. У женщин с тяжелой преэклампсией, которым рекомендуется раннее родовспоможение, самый высокий риск рецидива. Для таких случаев исследования показывают, что частота рецидивов составляет от 25% до 65% для этой популяции.
Определено, что у 5-7% женщин с легкой преэклампсией будет преэклампсия при последующей беременности.
Женщины с преэклампсией могут подвергаться повышенному риску сердечно-сосудистых заболеваний на протяжении последующей жизни. Этот риск наибольший у женщин с ранним началом тяжелой преэклампсии.
Видео: Тяжкий токсикоз, ЭКЛАМПСИЯ, лечение
Преэклампсия и эклампсия - это тяжелые стадии гестоза и представляют собой грозное осложнение беременности. По статистическим данным, процент преэклампсии составляет 5-10%, а эклампсии 0,5% среди общего количества рожениц, беременных и родильниц.
Преэклампсия - это предсудорожное состояние, которое характеризуется значительным подъемом артериального давления, высоким содержанием белка в моче и выраженными отеками (не главный прогностический признак).
Эклампсия - это судорожный приступ, который либо разрешается, либо переходит в кому.
Виды
Преэклампсию и эклампсию классифицируют в зависимости от периода, связанного с беременностью:
- преэклампсия и эклампсия беременной;
- преэклампсия и эклампсия роженицы;
- преэклампсия и эклампсия родильницы.
Преэклампсия имеет 2 степени тяжести: умеренную и тяжелую.
Эклампсия в зависимости от превалирующих проявлений делится на мозговую, коматозную, печеночную и почечную.
Причины
Причины развития преэклампсии и эклампсии до сих пор точно не установлены. Известно 30 и более теорий, объясняющих причины и механизмы развития преэклампсии и эклампсии. Но общее мнение всех врачей заключается в наличии патологии плаценты, формирование которой нарушается в ранние сроки беременности.
При нарушении прикрепления плаценты (поверхностно внедренная плацента) или дефиците рецепторов для плацентарных белков, плацента начинает синтезировать вещества, которые вызывают сужение сосудов (вазоконстрикторы), что приводит к генерализованному спазму всех кровеносных сосудов в организме для повышения давления в них и увеличения поступления кислорода и питательных веществ к плоду. Это приводит к артериальной гипертензии и полиорганным повреждениям (в первую очередь поражаются головной мозг, печень, почки).
Не последнюю роль в развитии преэклампсии и эклампсии играет наследственность и хронические заболевания.
Симптомы эклампсии и преэклампсии
Признаки преэклампсии
Преэклампсия является лишь коротким промежутком между нефропатией и судорожным приступом. Преэклампсия - это нарушение функций жизненно важных органов организма, ведущим синдромом которой является поражение центральной нервной системы:
- появление мушек перед глазами, мелькание, расплывчатость предметов;
- шум в ушах, головная боль, ощущение тяжести в затылке;
- заложенность носа;
- расстройства памяти, сонливость или бессонница, раздражительность или апатия.
Также для преэклампсии характерны боли в верхней части живота («под ложечкой»), в правом подреберье, тошнота, рвота.
Неблагоприятным прогностическим признаком является усиление сухожильных рефлексов (этот симптом свидетельствует о судорожной готовности и высокой вероятности развития эклампсии).
При преэклампсии нарастают отеки, иногда в течение нескольких часов, но выраженность отеков в оценке тяжести состояния беременной значения не имеют. Тяжесть преэклампсии устанавливают на основании жалоб, протеинурии и артериальной гипертензии (повышение артериального давления для нормотоников выше 140/90 мм рт. ст. должно настораживать). Если артериальная гипертензия составляет 160/110 и больше, говорят о тяжелой преэклампсии.
Поражение почек проявляется в виде уменьшения количества выделяемой мочи (олигоурия и анурия), а также в высоком содержании белка в моче (0,3 грамма в суточном количестве мочи).
Признаки эклампсии
Эклампсия - это приступ судорог, который состоит из нескольких фаз:
- Первая фаза. Продолжительность первой (вводной) фазы составляет 30 секунд. В эту стадию появляются мелкие сокращения мышц лица.
- Вторая фаза. Тонические судороги - генерализованный спазм всех мышц тела, включая дыхательную мускулатуру. Длится вторая фаза 10-20 секунд и является самой опасной (может наступить смерть женщины).
- Третья фаза. Третья фаза - это стадия клонических судорог. Неподвижная и напряженная больная («как струна») начинает биться в судорожном припадке. Судороги идут сверху вниз. Женщина находится без пульса и дыхания. Продолжается третья стадия 30-90 секунд и разрешается глубоким вдохом. Затем дыхание становится редким и глубоким.
- Четвертая фаза. Припадок разрешается. Характерно выделение пены с примесью крови изо рта, появляется пульс, лицо теряет синюшность, возвращаясь к нормальному цвету. Больная либо приходит в сознание, либо впадает в коматозное состояние.
Диагностика
Дифференциальную диагностику преэклампсии и эклампсии в первую очередь необходимо проводить с эпилептическим припадком («аура» перед приступом, судороги). Также данные осложнения следует отличать от уремии и заболеваний мозга (менингит , энцефалит , кровоизлияния, новообразования).
Диагноз преэклампсии и эклампсии устанавливается по совокупности инструментальных и лабораторных данных:
- Измерение АД. Повышение АД до 140/90 и сохранение этих цифр в течение 6 часов, повышение систолического давления на 30 единиц, а диастолического на 15.
- Протеинурия . Выявление 3 и более грамм белка в суточном количестве мочи.
- Биохимический анализ крови. Увеличение азота, креатинина, мочевины (поражение почек), повышение билирубина (распад эритроцитов и повреждение печени), подъем печеночных ферментов (АСТ, АЛТ) - нарушение функции печени.
- Общий анализ крови. Увеличение гемоглобина (снижение объема жидкости в сосудистом русле, то есть сгущение крови), повышение гематокрита (вязкая, «тягучая» кровь), снижение тромбоцитов .
- Общий анализ мочи . Обнаружение белка в урине в больших количествах (в норме отсутствует), выявление альбумина (тяжелая преэклампсия).
Лечение эклампсии и преэклампсии
Больная с преэклампсией и эклампсией обязательно госпитализируется в стационар. Лечение должно быть начато немедленно, на месте (в приемном покое, дома в случае вызова бригады скорой помощи, в отделении).
В терапии данных осложнений беременности участвуют врач - акушер-гинеколог и врач-реаниматолог. Женщину госпитализируют в палату интенсивной терапии, где создается лечебно-охранительный синдром (резкий звук, свет, прикосновение могут спровоцировать судорожный приступ). Дополнительно назначаются успокоительные средства.
Золотым стандартом лечения данных форм гестоза является внутривенное введение раствора сернокислой магнезии (под контролем АД, частоты дыхания и сердечных сокращений). Также для предотвращения судорог назначаются дроперидол и реланиум внутривенно, возможно в сочетании с димедролом и промедолом.
Одновременно восполняют объем циркулирующей крови (внутривенные вливания коллоидов, препаратов крови и солевых растворов: плазма, реополиглюкин, инфукол, раствор глюкозы, изотонический раствор и прочее).
Управление артериальным давлением осуществляют назначением гипотензивных препаратов (клофелин, допегит, коринфар, атенолол).
В сроке беременности до 34 недель проводится терапия, направленная на созревание легких плода (кортикостероиды).
Экстренное родоразрешение показано при отсутствии положительного эффекта от терапии в течение 2-4 часов, при развитии эклампсии и ее осложнений, при отслойке плаценты или подозрении на нее, при острой кислородной недостаточности (гипоксии) плода.
Доврачебная помощь при приступе эклампсии:
Повернуть женщину на левый бок (для предупреждения аспирации дыхательных путей), создать условия, снижающие травматизацию больной, не применять физическую силу для остановки судорог, после приступа очистить ротовую полость от рвотных масс, крови и слизи. Вызвать скорую помощь.
Медикаментозное купирование приступа эклампсии:
Внутривенно введение 2,0 мл дроперидола, 2,0 мл реланиума и 1,0 мл промедола. После окончания приступа проводят вентиляцию легких маской (кислород), а в случае коматозного состояния интубируют трахею с дальнейшим проведением ИВЛ аппаратом.
Осложнения и прогноз
Прогноз после перенесенного приступа (комы) эклампсии и преэклампсии зависит от тяжести состояния больной, наличия экстрагенитальных заболеваний, возраста и осложнений.
Осложнения:
- отслойка плаценты;
- острая внутриутробная гипоксия плода;
- кровоизлияния в головной мозг (парезы, параличи);
- острая печеночная и почечная недостаточность;
- HELLP-синдром (гемолиз, увеличение печеночных ферментов, снижение тромбоцитов);
- отек легких, отек мозга;
- сердечная недостаточность;
- кома;
- гибель женщины и/или плода.
Некоторые исследования при беременности