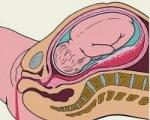
Инфекции мочевыводящих путей у беременных. Основные термины, используемые для описания инфекций мочевыводящих путей
Патология почек нередко встречается в период вынашивания ребенка, т.к. беременность сама по себе предрасполагает к развитию данных заболеваний или обострению ранее существовавших хронических процессов.
Основные причины изменений мочевыводящей системы при беременности :
- Изменения гормонального фона (увеличение синтеза прогестерона, эстрогенов, глюкокортикоидов, хорионического гонадотропина);
- Ослабление связочного аппарата почки , что приводит к развитию ее патологической подвижности;
- Изменение топографоанатомических взаимоотношений вследствие увеличения размеров матки и ее отклонения в правую сторону. В связи с этим на область правой почки оказывается большое давление;
- Снижение тонуса и сокращений мочеточников со второго триместра беременности.
К наиболее распространенным заболеваниям мочевыводящей системы при беременности относятся:
- Гломерулонефрит;
- Мочекаменная болезнь;
- Бессимптомная бактериурия.
Осложнения заболеваний мочевыводящей системы
опасно Заболевания мочевыводящей системы при беременности представляют большую опасность, как для развития ребенка, так и для здоровья самой женщины и приводят к ряду серьезных осложнений.
- Тяжелое течение гестозов;
- Хроническая гипоксия плода;
- Внутриутробное инфицирование плода;
- Внутриутробная гибель плода.
Пиелонефрит
Пиелонефри т – это инфекционное заболевание почек, поражающее чашечно-лоханочную систему. Инфекция может распространяться гематогенным путем (из желчного пузыря, кариозных зубов, глоточных миндалин) или восходящим путем (из мочеиспускательного канала и мочевого пузыря). Возбудителями данного заболевания являются синегнойная палочка, протей, кишечная палочка, стафилококк, грибы Кандида.
Клиническая картина
Пиелонефрит при беременности может появиться впервые (острая форма) или быть обострением ранее существовавшего хронического процесса. Чаще всего данное заболевание появляется в сроках 12-14, 24-28, 32-34 и 39-40 недель, нередко развивается в первые дни после родов.
Симптомы острой формы пиелонефрита :
- Внезапное начало заболевания;
- (до 39-40 градусов по Цельсию);
- Выраженное ухудшение самочувствия;
- Потрясающий озноб, сменяющийся холодным потом;
- , уменьшающиеся при принятии вынужденного положения ( с прижатыми к животу ногами).
При хроническом течении заболевания симптомы практически не выражены, изредка могут появляться тянущие боли в поясничной области. При обострении заболевания клиническая картина сходна с признаками острой формы пиелонефрита.
Диагностические мероприятия при подозрении на пиелонефрит
- (характерно увеличение количества лейкоцитов, СОЭ, палочкоядерных форм, падение уровня гемоглобина);
- Биохимический анализ крови (возможно в тяжелых случаях повышение уровня мочевины и креатинина);
- (характерно повышение уровня лейкоцитов, появление белка и бактерий, возможно увеличение количества эритроцитов);
- Анализ мочи по Нечипоренко (увеличение числа лейкоцитов);
- Анализ мочи по Зимницкому (характерно нарушение концентрационной функции почек);
Лечение пиелонефрита при беременности
Для определения тактики лечения пиелонефрита важно определить степень риска для женщины :
- Первая степень (неосложненный впервые возникший пиелонефрит);
- Вторая степень (хроническая форма неосложненного пиелонефрита);
- Третья степень (осложненный пиелонефрит или пиелонефрит единственной почки).
важно При третьей степени риска дальнейшее сохранение беременности категорически запрещено, т.к. присутствует высокий риск для жизни женщины.
Лечебные мероприятия :
- Питье минеральных вод;
- Антибактериальная терапия с учетом возможного риска для плода;
- Спазмолитические препараты ( , );
- (толокнянка, почечный чай);
- (супрастин, димедрол);
- Дезинтоксикационная терапия (реополиглюкин, альбумин);
- Физиопроцедуры;
- Катетеризация мочеточников при отсутствии эффекта от проводимого лечения.
Гломерулонефрит
Гломерулонефрит – это инфекционно-аллергическое заболевание, вызывающее поражение клубочкового аппарата почек. Возбудителем заболевания является гемолитический стрептококк. Чаще всего гломерулонефрит возникает через 2-3 недели после ангины, скарлатины, рожистого воспаления.
Клиническая картина
Гломерулонефрит также может протекать в острой и хронической форме.
Основные симптомы острой формы и обострения хронической формы :
- Ухудшение самочувствия, головные боли;
- Повышение артериального давления;
- Учащенное мочеиспускание;
- Отеки на лице, голенях, передней брюшной стенке.
Диагностические мероприятия при подозрении на гломерулонефрит
- (характерно повышение количества лейкоцитов, эозинофилов, снижение тромбоцитов);
- Биохимический анализ крови (характерно увеличении уровня мочевины, креатинина, гамма-глобулинов);
- Коагулограмма венозной крови (укорочение протромбинового времени, повышение протромбинового индекса);
- (характерно уменьшение объема мочи, повышение относительной плотности, появление белка, следов крови, изменение окраски мочи до красного цвета или цвета «мясных помоев»);
- Иммунологические анализы (повышение уровня иммуноглобулинов М и А, циркулирующих иммунных комплексов, высокий титр антител к антигенам гемолитического стрептококка).
Лечение гломерулонефрита при беременности
При начале заболевания в ранние сроки беременности необходимо тщательное обследование женщины и решение вопроса о возможности сохранения беременности.
опасно При остром гломерулонефрите показано прерывание беременности независимо от срока гестации. Обострение хронической формы с выраженным повышением артериального давления и нарушением функции почек также является противопоказанием для сохранения беременности.
Лечебные мероприятия при гломерулонефрите :
- Антибактериальная терапия;
- Гипотензивные препараты (антагонисты кальция, альфа- и бета-адреноблокаторы);
- Мочегонные препараты;
- Полноценное витаминизированное питание с ограничением соленой, острой, копченой, жирной пищи;
- Физиопроцедуры;
- Антиагреганты ( , );
- Внутривенное введение белковых препаратов (альбумин, сухая плазма, протеин).
Мочекаменная болезнь
Мочекаменная болезнь – это заболевание, проявляющееся образованием камней в почках и других органах мочевыводящей системы. Важную роль в развитии данной патологии играют инфекции, так, к примеру, около 80 % случаев пиелонефрита осложняются развитием мочекаменной болезни. Изменения уродинамики во время беременности в вою очередь также способствую развитию заболевания.
Клиническая картина
Клиническая картина мочекаменной болезни представлена тремя классическими признаками:
- Внезапное возникновение боли в пояснице, отдающей в пах, половые губы, ногу;
- Кровь в моче;
- Отхождение камней.
Почечная колика характеризуется сильной болью, поэтому пациентки принимают вынужденную позу, немного облегчающую состояние (на боку, коленно-локтевое положение).
Диагностические мероприятия
При беременности детальная диагностика мочекаменной болезни может быть затруднена из-за отсутствия возможности комплексного обследования: к примеру, рентгенологическое исследование противопоказано при вынашивании ребенка.
Диагностика основывается на следующих признаках :
- Клиническая картина;
- Положительный симптом Пастернацкого (болезненность при поколачивании в поясничной области с последующей гематурией);
- (характерно наличие эритроцитов, лейкоцитов, кристаллов);
Лечение мочекаменной болезни
Оперативное лечение при беременности проводят только в экстренных случаях :
- Длительно не купируемая колика;
- Отсутствие оттока мочи;
- Признаки острого пиелонефрита.
информация В большинстве случаев лечение заключается в купировании приступа почечной колики и снятия болевых ощущений путем назначения спазмолитических препаратов (но-шпа, папаверин, баралгин).
Бессимптомная бактериурия
Бессимптомная бактериурия – это состояние, при котором в моче женщины находят определенное количество микроорганизмов, превышающих нормальные показатели, при полном отсутствии клинических симптомов. Число микроорганизмов должно превышать 100000 в 1 мл мочи в двух последующих анализах мочи.
При диагностировании данного состояния необходимо провести комплексное обследование женщины для исключения заболеваний мочевыводящей системы:
- Посев мочи на флору;
- Анализ мочи по Нечипоренко;
- Анализ мочи по Зимницкому;
- УЗИ органов мочевыводящей системы.
Для профилактики возможных инфекционных осложнений необходимо проводить лечение антибактериальными препаратами с учетом возможного риска для плода.
Профилактика заболеваний мочевыводящей системы
- Регулярный контроль общего анализа мочи;
- Обследование для исключения наличия заболеваний мочевыводящей системы в период планирования ребенка;
- Прием достаточного количества жидкости;
- Соблюдение рациональной диеты с исключением острой, жирной, соленой пищи;
- Избегать переохлаждений;
- Своевременное лечение инфекционных заболеваний под контролем врача.
Беременность это не только приятные моменты ожидания встречи с малышом, но еще и полная трансформация функциональности всех внутренних систем и органов. Организм женщины испытывает сильную нагрузку особенно в последнем триместре. В этот период иммунная система снижается, происходят физиологические изменения мочевыводящей системы и создаются все условия для образования инфекции в почках. В этой статье мы расскажем об инфекции почек при беременности, ее симптомах, причинах образования и методах лечения.
Причины образования инфекции
Образование инфекций мочеполовой системы в период беременности считается самой распространённой. По статистике 10% беременных женщин страдают от таких инфекций:
- пиелонефрит;
- цистит острой формы;
- бактериурия бессимптомная.
Причиной образования бактерий в мочеполовой системе служит анатомическая особенность строения женских половых органов. Мочеполовые органы расположены близко к анусу, который достаточно короткий, что в свою очередь облегчает задачу передвижения бактерий по каналу в почки и мочевой пузырь. В период беременности мочевыводящая система:
- уменьшает способность сокращений мышц разных отделов;
- почечная лоханка расширяется и увеличивается в размере;
- мочеточники приобретают удлиненную форму;
- почки смещаются;
- движение мочи замедляется.
Для информации! Прогестерон способен расслабить мускулатуру в организме беременной женщины, вследствие чего возникает застой мочи и размножение бактерий и микроорганизмов.
Как правило, основные изменения в женском организме происходят на 12 неделе беременности, что способствует большему риску образования инфекции в почках. Еще причиной образования заболевания может стать элементарное несоблюдение правил личной гигиены, хронические формы заболеваний и нарушения эндокринной системы.
Симптомы заболевания

Все инфекционные заболевания мочевыводящих путей имеют практически одинаковые симптомы, которые проявляются в:
- постоянном желании сходить в туалет, при условии практически полупустого мочевого пузыря;
- приступах боли внизу живота и в области поясницы;
- ощущении дискомфорта или жжения в процессе мочеиспускания, полового акта;
- моча становится мутной, может иметь неприятный запах или вкрапления кровяных сгустков.
Для информации! В инфекционный период субфебрильная температура может подняться до 37,5С градусов, но чаще всего температурный режим остается в норме.
Симптомы почечной инфекции могут протекать как незаметно для женщины, так и внезапно проявиться, выражаются они:
- повышенном потоотделении, ознобе;
- лихорадке или резком повышении температуры;
- приступах тошноты и рвоты;
- сильными болями внизу живота, боку, в области подреберья.
Для информации! Бактериурия бессимптомная приводит к преждевременному рождению ребенка с маленьким весом. Если заболевание оставить без внимания, риск образования почечной инфекции возрастает до 40%.
Чаще всего женщина не сразу замечает инфекцию, например, цистит, т.к. из-за роста плода количество мочеиспусканий увеличивается. Однако, если вы заметили какие-то изменения, незамедлительно обращайтесь к специалисту.
Диагностика инфекции в почках

Установление диагноза и назначение лечения определяется только после проведения лабораторного исследования. Беременной женщине назначают:
- бактериологическое исследование урины;
- анализ мочи по методу Нечипоренко;
- общий анализ мочи;
- общий анализ крови.
Все анализы сдаются один раз в месяц каждой беременной женщиной, при необходимости лечащий врач может попросить их дополнительную сдачу. Если же предварительное лабораторное заключение подтверждает наличие заболевания, назначается инструментальное диагностирование с использованием:
- ультразвукового исследования мочевыводящей системы, почек и прилегающих к ним органов;
- радиоизотопного исследования;
- рентгенологического исследования;
- компьютерной томографии.
Для информации! УЗИ позволяет определить размер, нарушенную структуру и происходящие изменения в почках.
Чаще всего диагностика состоит исключительно из УЗИ, это связано с возможным мутагенным влиянием оборудования на плод.
Методы лечения почечной инфекции при беременности

Лечение инфекционных заболевания мочевыводящих путей у беременных проходит исключительно в стационаре под наблюдением лечащего врача. Только лечащий врач способен дать адекватную оценку, а также рассчитать возможные риски воздействия лекарственных препаратов на организм женщины и развитие плода. Методика лечения зависит от поразившей инфекции, разберем наиболее распространённые:
- Цистит - лечение проходит без приема антибиотиков, назначают защищенные препараты пенициллина или цефалоспорина, курс лечения длится две недели. После устранения симптомов проводят повторное исследование мочи.
- Пиелонефрит - при выраженных симптомах инфекции у беременной женщины ее помещают в стационар и проводят лечение внутривенными антибиотиками. В процессе терапии проводят контроль общего состояния женщины и плода, это необходимо для избежания преждевременных родов.
Для информации! Для избежания образования рецидива рекомендуется пройти антибактериальную терапию. В качестве лекарственного препарата назначают Канефрон, в его составе содержатся растительные компоненты, оказывающие мочегонный и противовоспалительный эффект.
При ярковыраженном обострении почечной инфекции в третьем триместре и наличии лихорадки и интоксикации организма, женщине проводят внеплановое кесарево сечение для сохранения ее жизни и плода.
Профилактика заболевания
Основная опасность развития инфекции в период беременности заключается в ее необратимых процессах и негативном влиянии на здоровье и развитие плода. Осложнения почечной инфекции могут проявиться:
- анемией;
- образованием гестоза;
- образованием токсического шока;
- скачками артериального давления;
- недостаточность и воспаление плаценты;
- недостатком кислорода для плода;
- преждевременной родовой деятельностью;
- смертью плода.
В качестве профилактики и сохранения здоровья и жизни матери и плода специалисты рекомендуют выполнять следующие меры:
- планирование беременности, своевременное прохождение обследования и лечение всех хронических заболеваний;
- нормализовать гормональный фон при помощи лекарственных препаратов;
- при отсутствии выраженной отечности употреблять достаточное количество жидкости;
- не сдерживать себя при каждом позыве к мочеиспусканию;
- в период беременности исключить спринцевание;
- соблюдать правила личной гигиены, носить свободное нижнее белье и не принимать ванну;
- своевременно сдавать анализы и сообщать о наличии подозрительных симптомов;
- при наличии хронического заболевания принимать лекарственные средства растительного происхождения.
Помните, любая инфекция мочеполовой системы в период беременности имеет ряд своих особенностей и показаний. Своевременно становитесь на учет в женскую консультацию, сдавайте необходимые анализы, а главное всегда сообщайте о любых симптомах или явлениях, доставляющих дискомфорт. Помните, своевременное лечение - залог здоровья не только беременной женщины, но и будущего малыша.
В последние годы внимание акушеров все чаще привлекают инфекции мочевых путей, которые нередко впервые выявляются во время беременности. В первую очередь это связано с частотой встречаемости данной патологии (среди заболеваний, не касающихся половой сферы, у беременных болезни почек и мочевыводящих путей занимают второе место после болезней сердечно-сосудистой системы), а также с осложнениями, возникающими во время беременности, родов и послеродового периода.
Заболевания почек у беременных
К наиболее распространенным воспалительным заболеваниям мочевыделительной системы относятся бессимптомная бактериурия (обнаружение значительного количества бактерий в моче), цистит (воспаление слизистой оболочки мочевого пузыря) и пиелонефрит - инфекционно-воспалительный процесс, сопровождающийся поражением ткани почек и чашечно-лоханочной системы.
Следует отметить, что часто болезни почек возникают из-за хронических инфекций мочеполовой системы, таких, как — цистит при беременности. Не вылеченные заболевания мочевого пузыря «идут дальше», и переходят на почки. Это касается острых инфекций мочеполовой системы, или хронического цистита, имеющего тенденцию к вспышкам в видк острой формы цистита.
Бессимптомная бактериурия
Диагноз «бессимптомная бактериурия» устанавливается при обнаружении в 1 миллилитре мочи 100 000 микробных клеток и отсутствии симптомов инфекции мочевых путей. Беременные с бессимптомной бактериурией должны быть подвергнуты тщательному обследованию на предмет выявления скрытых форм заболевания мочевой системы. Прежде всего применяются лабораторные методы исследования - анализы крови и мочи. Патологические изменения наблюдаются при количественном исследовании осадка мочи (анализ мочи по методу Нечипоренко), а также при исследованиях выделительной и фильтрационной способности почек (анализ мочи по Земницкому, Ребергу). Неотъемлемой частью комплекса мероприятий по диагностике стало УЗИ почек.
На фоне бессимптомной бактериурии примерно в 30%–40% случаев развивается острый пиелонефрит, поэтому таким беременным необходимо проводить своевременное профилактическое лечение. Эффективность лечения контролируют путем посева мочи на флору: мочу помещают на специальную питательную среду и смотрят, вырастают ли на питательной среде колонии микроорганизмов.
Цистит
Цистит сопровождает разнообразные патологические состояния мочевыводящих путей и половых органов. Он может являться первым проявлением пиелонефрита или других урологических заболеваний.
Острый цистит характеризуется снижением трудоспособности, слабостью, повышением температуры до 37,5°С и местными симптомами, позволяющими заподозрить, а во многих случаях - безошибочно поставить диагноз. К ним относятся: болезненное мочеиспускание (рези в конце мочеиспускания), боли в надлобковой области, усиливающиеся при пальпации и наполнении мочевого пузыря, учащенное мочеиспускание (каждые 30–60 минут).
Диагноз необходимо подтвердить лабораторными данными: при заболевании в анализе мочи обнаруживается лейкоцитурия (наличие большого количества лейкоцитов), бактериурия (наличие бактерий). Патологические изменения могут наблюдаться также в анализе крови. Острый цистит продолжается 7–10 дней; если он затянется, то доктор назначит обследование, необходимое для исключения воспалительного поражения почек. Лечение цистита производится таблетироваными антибактериальными средствами (полусинтетические пенициллины, цефалоспорины) в течение 5–7 дней. Своевременное распознавание и лечение бессимптомной бактериурии и цистита при беременности приводит к существенному снижению риска острого пиелонефрита и его непосредственных последствий как для матери, так и для плода (чаще всего это угроза прерывания беременности или преждевременных родов).
Пиелонефрит
Пиелонефрит, возникший впервые во время беременности, называется «гестационный пиелонефрит» или «пиелонефрит беременных». Встречается он у 6–7% будущих мам, чаще во второй половине беременности. Существующий до беременности пиелонефрит может обостриться на ее фоне или протекать в хронической и стертой форме. Женщины, больные пиелонефритом, составляют группу высокого риска по возникновению таких осложнений беременности, как
невынашивание, гестоз(осложнение второй половины беременности, при котором происходит спазм сосудов матери и плода, при этом страдают и беременная, и малыш. Чаще гестоз проявляется повышением артериального давления, появлением белка в моче и отеков), внутриутробное инфицирование и гипотрофия (отставание в росте) плода. Самым грозным осложнением является острая почечная недостаточность - состояние, при котором почки полностью или частично прекращают свою работу.
Как работают почки
Предрасполагающими факторами для развития острого гестационного пиелонефрита и обострения хронического пиелонефрита во время беременности являются изменения в мочевыделительной системе, такие, как нарушение мочевыделения (обусловленное увеличением размеров матки), перестройка гормонального и иммунного статуса, а также наличие рецидивирующего (обостряющегося) цистита до беременности, пороков развития почек и мочевых путей (удвоение почки, мочеточника), мочекаменная болезнь, сахарный диабет и т.д.
Для оценки клинической картины инфекционного заболевания почек, и особенно - для выбора метода лечения большое значение имеет выявление возбудителя. Тесное анатомическое соседство уретры, влагалища, прямой кишки, снижение антимикробного иммунитета при беременности способствуют заселению входа в уретру бактериями из кишечника. Короткая уретра и близкое расположение мочевого пузыря, нарушение движения мочи по мочевыводящим путям способствуют восходящему пути распространения инфекции. Этим, видимо, и объясняется значительное преобладание кишечной палочки и других микробов, обитающих в кишечнике, среди возбудителей заболевания мочевыделительной системы, которые при беременности занимают первое место.
Кроме того, у беременных в моче часто высеивают дрожжеподобные грибы рода кандида (молочница), микоплазму и уреаплазму. Инфекция может распространяется и гематогенным путем (через кровь) из очага воспаления - глоточных миндалин, зубов, гениталий, желчного пузыря.
Роды при пиелонефрите: есть ли риск?
Выделяют три степени риска беременности и родов у женщин с пиелонефритом:
* I степень - неосложненное течение пиелонефрита, возникшего во время беременности;
* II степень - хронический пиелонефрит, развивающийся до наступления беременности;
* III степень - пиелонефрит, протекающий с артериальной гипертензией (повышением артериального давления), пиелонефрит единственной почки.
Наиболее тяжелые осложнения возникают при III степени риска, поэтому женщины с пиелонефритом должны наблюдаться не только у акушера-гинеколога, но у терапевта и нефролога. Исход беременности и родов зависит не только от степени риска, но и от длительности заболевания, степени поражения почек и общего состояния организма матери.
Чаще всего острый пиелонефрит возникает в 22–28 недель беременности (а также на определенных сроках беременности: 12–15 недель, 32 - 34 недели, 39 - 40 недель) или на 2–5-й день послеродового периода (эти сроки связаны с особенностями гормонального фона и повышением функциональной нагрузки на почки, поздние сроки - с ухудшением оттока мочи).
В острый период заболевания беременные жалуются на внезапное ухудшение самочувствия, слабость, головную боль, повышение температуры тела (38–40°С), озноб, боли в пояснице, дизурические нарушения - учащенное мочеиспускание, боли при мочеиспускании. Надо помнить о том, что на фоне основного заболевания могут появляться признаки угрожающего и начавшегося выкидыша или преждевременных родов (в связи с наличием инфекционного процесса).
Диагностика пиелонефрита
Пиелонефрит может начаться рано и вначале носить латентный характер (в этом случае симптомы заболевания не выражены), поэтому для его выявления следует использовать весь комплекс диагностических тестов при обязательном посеве мочи у всех беременных.
Диагностика пиелонефрита основывается на вышеперечисленных клинических признаках, подкрепленных лабораторными данными.
Важное значение имеют исследование средней порции утренней мочи и подсчет количества форменных элементов в осадке мочи (лейкоциты, эритроциты, различные цилиндры - своеобразные слепки почечных канальцев и клетки эпителия). Используются методы Нечипоренко для подсчета соотношения лейкоцитов и эритроцитов (в норме у беременной соотношение лейкоцитов и эритроцитов 2:1, т.е. в 1 миллилитре мочи содержится 4000 лейкоцитов и 2000 эритроцитов) и Земницкого для определения относительной плотности и нарушений соотношения дневного и ночного диуреза.
У всех беременных с патологией почек проводят посев мочи для выявления микрофлоры и определения чувствительности ее к антибиотикам, общий и биохимический анализ крови, а также ультразвуковое исследование почек для выявления состояния чашечно-лоханочной системы. При подозрении на пиелонефрит беременная госпитализируется в дородовое отделение родильного дома, при этом рекомендуется длительное лечение (не менее 4–6 недель).
Лечение пиелонефрита при беременности
Лечение пиелонефрита беременных проводят по общим принципам терапии воспалительного процесса.
Первый этап комплексного лечения заключается в позиционной терапии. Это положение беременной на боку, противоположном локализации пиелонефрита (па «здоровом» боку), что способствует лучшему оттоку мочи и ускоряет выздоровление. Этой же цели служит коленно-локтевое положение, которое периодически должна принимать женщина на 10- 15 минут несколько раз в день.
Антибактериальные препараты назначаются в зависимости от вида возбудителя и его чувствительности к антибиотикам. При этом предпочтение отдается препаратам, не оказывающим выраженного отрицательного влияния на состояние плода (это очень важно) - полусинтетическим пенициллинам, цефалоспоринам. Для усиления эффекта терапии антибиотики комбинируют с уроантисептиками (5-НОК, ФУРАГИН, НЕВИГРАМОН).
Важным моментом в лечении пиелонефрита является улучшение оттока мочи. Для этого назначаются спазмолитики и растительные мочегонные средства, которые можно в готовых формах приобрести в аптеке или приготовить самим. В схему лечения также входят витаминные комплексы. При наличии симптомов интоксикации (повышения температуры, слабости, разбитости) проводится инфузионная дезинтоксикационная терапия (внутривенно вводятся различные растворы - ГЕМОДЕЗ, РЕОПОЛИГЛЮКИН, АЛЬБУМИН).
При хроническом пиелонефрите вне обострения бывают тупые боли в пояснице, в моче содержится небольшое количество белка, слегка увеличенное количество лейкоцитов. Во время беременности заболевание может обостряться - иногда дважды или трижды. При каждом обострении женщина должна быть госпитализирована. Лечение обострения хронического пиелонефрита мало чем отличается от терапии при остром заболевании. Во время беременности рекомендуется соответствующая диета с ограничением потребления острой, соленой пищи, обильное питье, витаминотерапия, растительные уросептики, антибактериальные препараты.
Хочу особо отметить, что параллельно с лечением пиелонефрита необходимо проводить комплексную терапию, направленную на сохранение беременности и улучшение состояния плода. Родоразрешение проводят через естественные родовые пути, поскольку кесарево сечение в условиях инфицированного организма крайне нежелательно и его выполняют по строго акушерским показаниям.
Профилактические меры
Стоит сказать и о профилактике пиелонефрита. В связи с тем, что у 30–40% беременных с бессимптомной бактериурией развивается острая инфекция мочевых путей, необходимо своевременное выявление и лечение бактериурии.
И в заключение хочу обратить ваше внимание на два основных момента, касающихся послеродового периода. Дети, рожденные от матерей, больных пиелонефритом, составляют группу риска по развитию гнойно-септических заболеваний; а что касается мам, то, как правило, после гестационного пиелонефрита функция почек у большинства женщин восстанавливается.
Лечимся травами
Известно, что лекарственные растения обладают мочегонным, антибактериальным и противовоспалительным действием.
В фазе активного воспаления при пиелонефрите можно рекомендовать следующий сбор: шалфей (листья) - 1 десертная ложка, толокнянка (листья) - 2 чайных ложки, хвощ (трава) - 1 чайная ложка, ромашка (цветы) — 2 чайные ложки. Все эти травы необходимо смешать и настоять в течение 30 минут в 400 миллилитрах кипяченой воды, после чего обязательно процедить. Принимать настой следует горячим по 100 миллилитров 3 раза в день до еды курсами по 2 месяца с двухнедельными перерывами.
В период ремиссии можно рекомендовать сборы лекарственных растений с выраженным воздействием на процесс регенерации. Например: одуванчик (корень) - 1 чайная ложка, береза (почки) - 1 чайная ложка, ромашка (цветы) - 1 чайная ложка, крапива (листья) - 1 чайная ложка, брусника (листья) - 2 чайные ложки. Все смешать, настоять 30 минут в 350 миллилитрах кипятка, процедить. Настой рекомендуется пить горячим по 100 миллилитров 3 раза в день за полчаса до еды по 2 месяца с двухнедельным перерывом.
Каждая десятая беременная страдает тем или иным видом инфекций мочевого тракта. Среди них чаще всего встречаются острый цистит и пиелонефрит. Последний особенно опасен для будущей мамы и малыша. Как выявлять и лечить эти заболевания обсудим в этой статье.
Инфекции мочевых путей: почему беременные в группе риска?
В организме будущей мамы происходят различные изменения во всех органах. Ведь им теперь приходится работать за двоих, а то и троих. Кроме того, во время беременности создаются условия, способствующие развитию некоторых заболеваний. Вот факторы, предрасполагающие к возникновению инфекции мочевыводящих путей (МВП):
- механическое сдавление маткой мочевых путей, в первую очередь, мочеточников, что способствует нарушению пассажа мочи, ее застою и размножению различных возбудителей;
- снижение тонуса мочеточников и мочевого пузыря из-за повышения уровня прогестерона – гормона, поддерживающего рост плода;
- выделение сахара с мочой (глюкозурия) и увеличение ее кислотности (ph), что поддерживает рост и размножение различных микроорганизмов;
- снижение общего и местного иммунитета.
Результатом перечисленных процессов становятся инфекционные процессы нижних (цистит, уретрит, бессимптомная бактериурия) и верхних (пиелонефрит и абсцесс почек) отделов мочевых путей.
У 60-80% беременных инфекции МВП вызваны кишечной палочкой (E. Coli), у остальных 40-20% - клебсиелой, протеусом, стафилококком, стрептококком, энтеробактер и пр.
Последствия перенесенных во время беременности инфекций мочевых путей могут быть весьма трагическими. Вот основные осложнения:
- анемия (снижение уровня гемоглобина);
- гипертензия (повышение артериального давления);
- преждевременные роды;
- раннее излитие околоплодных вод;
- рождение детей с низкой массой тела (менее 2250 г);
- гибель плода.
Учитывая опасность инфекций мочевых путей необходимо особо тщательно подходить к вопросу их своевременного выявления.
Инфекции мочевых путей: общий анализ мочи
Как известно, основным методом оценки состояния мочевой системы является общий анализ мочи. Диагностика инфекций мочевых путей основана на выявлении в общем анализе мочи лейкоцитов (лейкоцитурии) или гноя (пиурии) - основных признаков имеющегося воспалительного процесса.
О наличии лейкоцитурии говорят при обнаружении в остатке центрифугированной мочи 6 и более лейкоцитов в поле зрения микроскопа.
Однако метод не всегда информативен. Поэтому в ряде случаев для уточнения диагноза требуется дополнительное обследование.
Инфекции мочевых путей: бессимптомная бактериурия
Проблема состоит в том, что большинство будущих мам с имеющейся инфекцией мочевых путей ничего не беспокоит. Отсутствие жалоб при наличии большого количества возбудителей в моче называется бессимптомной бактериурией. Это состояние выявляется, в среднем, у 6% беременных (от 2 до 13%) и характеризуется высокой частой развития острого цистита, пиелонефрита и наступления осложнений: преждевременных родов, рождения малыша с низкой массой тела и пр.
Для выявления бактериурии одного лишь общего анализа мочи недостаточно, так как при этом состоянии лейкоцитурия (пиурия) может отсутствовать.
В качестве дополнительного скрининга необходимо использовать посев (бактериологическое, или культуральное, исследование) мочи. Бессимптомную бактериурию диагностируют при наличии большого числа микроорганизмов (более 10 5 КОЕ/мл) одного вида в посевах средней порции мочи, собранной с соблюдением всех правил, взятой дважды с интервалом 3-7 суток и отсутствии клинической картины инфекции.
Учитывая бессимптомное течение бактериурии, скрининговое бактериологическое исследование мочи необходимо всем беременным при первом посещении врача в I триместре или начале II (16-17 неделя), когда матка выходит за пределы малого таза.
При отрицательном результате риск последующего развития цистита или пиелонефрита составляет лишь 1-2%, поэтому в данном случае дальнейшие культуральные исследования мочи не проводятся. Если диагноз "бессимптомная бактериурия" подтвержден, назначается антибактериальное лечение, о котором я расскажу позже.
Инфекции мочевых путей: острый цистит
 Острым циститом называют воспаление слизистой оболочки мочевого пузыря с нарушением его функции. При этом у пациентки появляются характерные для этого заболевания жалобы:
Острым циститом называют воспаление слизистой оболочки мочевого пузыря с нарушением его функции. При этом у пациентки появляются характерные для этого заболевания жалобы:
- рези при мочеиспускании,
- частые позывы,
- ощущение неполного опорожнения мочевого пузыря,
- дискомфорт или боли внизу живота.
Если у женщины возникли перечисленные симптомы, ей необходимо обратиться к врачу. Диагностика острого цистита основана на полном клиническом исследовании мочи, в первую очередь, на выявлении лейкоцитурии (пиурии). С этой целью выполняются следующие методы:
- общий анализ мочи ;
- исследование нецентрифугированной средней порции мочи ; позволяет обнаружить инфекцию при нормальных показателях общего анализа мочи; на присутствие инфекции указывает содержание более 10 лейкоцитов в 1 мкл мочи;
- посев мочи ; при остром цистите выявляется бактериурия (для кишечной палочки – более 10 2 KOЕ/мл, для прочих микроорганизмов – более 10 5 KOЕ/мл).
Инфекции мочевых путей: лечение бессимптомной бактериурии и острого цистита
Лечение бессимптомной бактериурии и острого цистита проводится амбулаторно, госпитализации эти состояния не требуют. Особенно тщательно необходимо относиться к подбору антибактериального препарата, ведь он должен быть не только эффективным, но и безопасным.
Выбор медикаментов осуществляет врач. С целью терапии бессимптомной бактериурии или острого цистита назначается фосфомицин трометамол (монурал) 3 г однократно или 7-мидневный курс одного из следующих антибиотиков:
- амоксициллин/клавуланат 375-625мг 2-3 раза в сутки;
- цефуроксим аксетил 250-500 мг 2-3 раза в сутки;
- цефтибутен 400 мг 1 раз в сутки;
- цефиксим 400 мг 1 раз в сутки;
- нитрофурантоин 1000 мг 4 раза в сутки.
Через 7-14 дней от начала лечения проводится культуральное исследование мочи. Если по результатам анализа подтвержден положительный эффект, то дальнейшего лечения не требуется, и пациентка остается под наблюдением врача. При этом 1 раз в месяц ей необходимо сдавать контрольный посев мочи.
При неэффективности лечения женщине назначается так называемая «подавляющая» (супрессивная) терапия до окончания срока беременности и в течение 2 недель после родов с ежемесячным бактериологическим контролем. Рекомендуемые схемы «подавляющей» терапии: фосфомицин трометамол (монурал) 3 г каждые 10 дней или нитрофурантоин 50-100 мг 1 раз в сутки.
Также при неэффективности проведенного антибактериального лечения необходимо исключить мочекаменную болезнь и стриктуры (сужение) мочеточника, усугубляющие инфекционный процесс. В этом случае решается вопрос о необходимости проведения катетеризации мочеточников - введения в них катетера.
Инфекции мочевых путей: острый и хронический пиелонефрит
 У 20-40% беременных с инфекцией нижних отделов мочевых путей (цистит, уретрит, бессимптомная бактериурия) развивается острый пиелонефрит - воспалительное заболевание почек, которое характеризуется поражением чашек и лоханок с нарушением функции органа.
У 20-40% беременных с инфекцией нижних отделов мочевых путей (цистит, уретрит, бессимптомная бактериурия) развивается острый пиелонефрит - воспалительное заболевание почек, которое характеризуется поражением чашек и лоханок с нарушением функции органа.
Гестационный пиелонефрит чаще возникает во II и III триместрах, у 10-30% беременных отмечаются рецидивы. У большинства (75%) женщин поражается только правая почка, у 10-15% - лишь левая, у 10-15% - обе.
Помимо нарушения мочеиспускания, острый пиелонефрит, в отличие от цистита, имеет выраженные общие проявления. Вот основные жалобы пациенток при этом заболевании:
- резкое повышение температуры тела, озноб,
- тошнота, рвота,
- слабость, вялость,
- боли в поясничной области,
- мышечные боли и головные боли,
- снижение аппетита.
В общем анализе мочи, помимо лейкоцитурии, могут быть обнаружены: белок и эритроциты. Лабораторными маркерами пиелонефрита при исследовании мочи, включающем микроскопию и бактериологический посев, аналогичны таковым при остром цистите:
- лейкоцитурия (более 10 лейкоцитов в 1 мкл нецентрифугированной мочи);
- бактериурия (количество микроорганизмов более 10 4 KOЕ/мл).
Также для оценки состояния пациентки выполняется клинический и биохимический анализ крови, в которых могут быть обнаружены:
- повышение уровня лейкоцитов,
- снижение гемоглобина,
- ускорение СОЭ,
- увеличение концентрации мочевины и креатинина и пр.
Инфекции мочевых путей: ведение беременных с острым пиелонефритом
 В отличие от цистита лечение пиелонефрита проводится исключительно в условиях стационара, так как велика вероятность наступления грозных и опасных для мамы и малыша осложнений. Так, у 2% пациенток с гестационным пиелонефритом может развиться септический шок – тяжелое угрожающее жизни состояние. Все это подтверждает необходимость в особом наблюдении за состоянием мамы и малыша.
В отличие от цистита лечение пиелонефрита проводится исключительно в условиях стационара, так как велика вероятность наступления грозных и опасных для мамы и малыша осложнений. Так, у 2% пациенток с гестационным пиелонефритом может развиться септический шок – тяжелое угрожающее жизни состояние. Все это подтверждает необходимость в особом наблюдении за состоянием мамы и малыша.
В урологическом отделении пациентке проводится мониторинг жизненно важных функций (дыхания, кровообращения и пр.), бактериологическое исследование крови и мочи. Также внутривенно вводится один из следующих антибиотиков:
- амоксициллин/клавуланат;
- цефуроксим натрия;
- цефтриаксон;
- цефотаксим.
Длительность антибактериальной терапии пиелонефрита должна быть не менее 14 дней: внутривенное введение осуществляется в течение 5 дней, далее переходят на таблетированные препараты.
Отсутствие улучшения в течение 48-72 часов можно объяснить либо непроходимостью мочевых путей (мочекаменная болезнь или сужение мочеточника), либо резистентностью (устойчивостью) микроорганизмов к проводимому лечению.
В первом случае необходимы: катетеризация мочеточника при его сужении, оперативное лечение - при мочекаменной болезни; во втором – смена антибактериального препарата под бактериологическим контролем.
Также при неэффективности лечения необходимо назначение "подавляющей" терапия или проведение культурального исследования мочи каждые 2 недели до родов.
Инфекции мочевых путей: ошибки в лечении
К сожалению, лечение инфекций мочевых путей подбирается не всегда правильно. Среди ошибок в выборе терапии чаще всего отмечаются: использование небезопасных и/или неэффективных антибиотиков. В связи с этим привожу перечень антибиотиков, которые во время беременности использовать нельзя:
- сульфаниламиды (вызывают разрушение эритроцитов и анемию у новорожденных);
- триметоприм (приводят к дефициту в организме фолиевой кислоты, ответственной за белковый обмен и деление клеток);
- нитрофураны (разрушают эритроциты в III триместре беременности);
- аминогликозиды (оказывают токсическое воздействие на почки орган слуха);
- хинолоны и фторхинолоны (вызывают патологию суставов);
- нитроксолии (провоцируют множественное поражение нервов, в том числе, зрительного).
Также важно знать, что по данным многоцентрового исследование АРИМБ (2003) в России отмечается устойчивость кишечной палочки к следующим антибиотикам: апмициллину – у 32% беременных, ко-тримоксазолу – у 15%, ципрофлоксацину – у 6%, нитрофурантоину – у 4%, гентамицину – у 4%, амоксициллину/клавуланату – у 3%, цефураксиму – у 3%, цефотаксиму – у 2%. Резистентность к цефтибутену и фосфомицину не выявлена.
О факторах резистентности и токсичности следует знать не только врачам, но и беременным, страдающим инфекциями мочевых путей.
Любите себя! Цените свое здоровье! Пользуйтесь самыми современными достижениями медицины!
Нередко наблюдается инфекция мочевыводящих путей у беременных. Обусловлено это тем, что в процессе беременности ослабляется иммунитет женщины и организм становится восприимчивым к разнообразному инфицированию. Инфекции же непосредственно мочевыводящей системы специалисты считают наиболее часто встречаемыми.
Причины появления и факторы
У женщин органы мочеполовой системы находятся недалеко от заднего прохода, посему оттуда вредным бактериям просто попасть в уретральный канал. Учитывая то, что размер его небольшой, бактерии легко оказываются в мочевой полости, а впоследствии и в почках. В ходе беременности организм претерпевает изменения, не составляет исключения. У беременных снижается тонус мышц, замедляется течение урины, почечные лоханки увеличиваются в размерах, сами почки сдвигаются, а мочеточники становятся длиннее.
Помимо этого, влияет на организм и изменение гормонального фона. Прогестерон, который начинает производиться при начале беременности, оказывает воздействие на мышцы и значительно их расслабляет. Благодаря этому урина начинает застаиваться и в ней происходит размножение бактерий. Это и способствует появлению инфекции мочевыводящей системы, которая чаще всего дает о себе знать после 3-го месяца.
Факторы, оказывающие влияние на появление инфекций:
- постоянная смена половых партнеров;
- несоблюдение правил гигиены;
- воспалительные процессы половых органов;
- хронические заболевания.
Опасна ли инфекция?
 Инфекция может развиться в любой части мочевыводящих путей.
Инфекция может развиться в любой части мочевыводящих путей.
Чаще всего инфекции мочевыводящих путей при беременности излечиваются. Впрочем, если мочеполовая инфекция диагностирована слишком поздно, а лечение было некачественным, есть риск развития осложнений. Они пагубно влияют на плод и способны провоцировать преждевременные роды. Специалисты провели многочисленные исследования, которые показывают, что женщины, у которых диагностированы болезни мочеиспускательной системы в период беременности чаще подвержены осложнениям после родов. Первые месяцы после рождения пациентку могут беспокоить обострившиеся воспаления.
Симптомы инфекции мочевыводящих путей у беременных
При заболеваниях инфекционного характера наблюдается как сильная симптоматика, так и течение в легкой форме. Инфекции вызывают цистит, который имеет следующие симптомы:
- присутствие в моче крови;
- болевые ощущения при мочеиспускании;
- частые мочеиспускательные позывы;
- болевые ощущения внизу брюшной области.
Бессимптомная бактериурия
 Бактериурия может спровоцировать преждевременные роды.
Бактериурия может спровоцировать преждевременные роды.
Бессимптомная бактериурия чаще всего чревата преждевременными родами и чрезмерно низким весом малыша. В ситуациях, когда бактериурию не лечат, возникает большой риск появления недостаточности почек. Если же терапии бактериурии проводится, риск развития снижается в несколько раз. Для выявления бактериурии пациентке потребуется сдать общий анализ крови, нередко прибегают и к помощи ультразвукового исследования, которое показывает отклонения в почечных лоханках. В случаях, когда бактерии обнаружены, специалист назначает употребление антибиотиков, безвредных для беременных. Длительность терапии составляет неделю, после чего пациентке нужно сделать контрольный анализ крови, дабы убедиться в излечении от бактерий. В случаях, когда инфекция не устранена, врачи прописывают дополнительный курс лечения, назначая уже другой антибиотик.
Как определяется инфекция?
Определение инфекции мочеполовой системы при беременности чаще всего не имеет трудностей. Сначала специалист опрашивает пациентку о симптомах, после чего проводится исследование мочи. Нередко требуется и общий анализ крови, который подтверждает или опровергает присутствие инфекций. Если воспалительный процесс подтвержден, беременную женщину отправляют на ультразвуковое исследование. К рентгенологическим методам исследования прибегают только в крайних случаях, поскольку они негативно воздействуют на плод.
Лечение инфекции
 Народные средства важно сочетать с лекарственными.
Народные средства важно сочетать с лекарственными.
Лечение инфекции мочевыводящих путей важно проводить исключительно под наблюдением доктора, поскольку только он может назначить правильное лекарственное средство, имеющее минимальное влияние на организм женщины и плода. В первом триместре беременности терапию цистита стараются выполнять без назначения антибиотиков. Применение их возможно со 2-го триместра. Длительность лечения составляет несколько недель, после чего проводится еще одно исследование урины на наличие бактерий. После того, как пациентка перестала принимать антибиотики, ей назначают употребление растительных средств, таких как морс из клюквы, отвар из брусничного листа и толокнянки. Важно не пренебрегать терапией цистита, поскольку он нередко перерастает в пиелонефрит (инфекционное заболевание почек).
Пиелонефрит почек в ходе беременности лечится в стационаре. Назначают антибактериальные лекарственные препараты и вводят их внутривенно, когда у пациентки наблюдается повышенная температура тела. Введение антибиотиков продолжается и спустя несколько дней после ее спада. После этого беременная женщина может начать принимать лекарственные препараты оральным образом. В случаях, когда у пациенток обостряется хронический пиелонефрит, что сопровождается тяжелыми симптомами и сильным расстройством состояния здоровья женщины и эмбриона, в 3-м триместре в обязательном порядке проводят кесарево сечение.